Mircette 0.15/0.02 mg Desogestrel Gebruik, bijwerkingen en dosering. Prijs in online apotheek. Generieke medicijnen zonder recept.
Wat is Mircette 0,15 mg en hoe wordt het gebruikt?
Mircette is een receptgeneesmiddel dat wordt gebruikt als anticonceptie om zwangerschap te voorkomen. Mircette kan alleen of in combinatie met andere medicijnen worden gebruikt.
Mircette behoort tot een klasse geneesmiddelen die oestrogenen/progestagenen worden genoemd; Anticonceptiva, oraal.
Het is niet bekend of Mircette veilig en effectief is bij premenarchale kinderen.
Wat zijn de mogelijke bijwerkingen van Mircette?
Mircette kan ernstige bijwerkingen veroorzaken, waaronder:
- netelroos,
- moeite met ademhalen,
- zwelling van uw gezicht, lippen, tong of keel,
- plotselinge gevoelloosheid of zwakte (vooral aan één kant van het lichaam),
- plotselinge hoofdpijn,
- onduidelijke spraak,
- problemen met zicht of evenwicht,
- plotseling verlies van gezichtsvermogen,
- stekende pijn op de borst,
- kortademigheid,
- bloed ophoesten,
- pijn of warmte in een of beide benen,
- pijn op de borst of druk,
- pijn die zich uitbreidt naar uw kaak of schouder,
- misselijkheid,
- zweten,
- verlies van eetlust,
- pijn in de bovenbuik,
- vermoeidheid,
- koorts,
- donkere urine,
- kleikleurige ontlasting,
- geel worden van de huid of ogen (geelzucht),
- ernstige hoofdpijn,
- wazig zien,
- bonzen in je nek of oren,
- zwelling in uw handen, enkels of voeten,
- veranderingen in het patroon of de ernst van migrainehoofdpijn,
- knobbeltje in de borst,
- slaapproblemen,
- zwakheid,
- vermoeid gevoel, en
- stemmingswisselingen
Roep meteen medische hulp in als u een van de bovenstaande symptomen heeft.
De meest voorkomende bijwerkingen van Mircette zijn:
- misselijkheid,
- braken (vooral wanneer u voor het eerst met dit geneesmiddel begint),
- gevoelige borsten,
- doorbraakbloeding,
- acne,
- donker worden van de gezichtshuid,
- gewichtstoename, en
- problemen met contactlenzen
Vertel het uw arts als u een bijwerking heeft die u hindert of die niet weggaat.
Dit zijn niet alle mogelijke bijwerkingen van Mircette. Vraag uw arts of apotheker om meer informatie.
Bel uw arts voor medisch advies over bijwerkingen. U kunt bijwerkingen melden aan de FDA op 1-800-FDA-1088.
Patiënten moeten erop worden gewezen dat dit product geen bescherming biedt tegen hiv-infectie (aids) en andere seksueel overdraagbare aandoeningen.
OMSCHRIJVING
Mircette® (desogestrel/ethinylestradiol en ethinylestradiol) Tabletten bieden een oraal anticonceptieschema van 21 witte ronde tabletten die elk 0,15 mg desogestrel bevatten (13-ethyl11-methyleen-18,19-dinor-17 alpha-pregn-4-en-20 -yn-17-ol), 0,02 mg ethinylestradiol (19-nor17 alfa-pregna-1,3,5 (10)-trien-20-yne-3,17-diol) en inactieve ingrediënten, waaronder colloïdaal siliciumdioxide , hypromellose, lactosemonohydraat, polyethyleenglycol, povidon, gepregelatiniseerd zetmeel, stearinezuur en vitamine E, gevolgd door 2 inerte lichtgroene ronde tabletten met de volgende inactieve ingrediënten: FD&C blauw nr. 1 aluminiumlak, FD &C geel nr. 6 aluminiumlak, D&C geel nr. 10 aluminiumlak, lactosemonohydraat, magnesiumstearaat, microkristallijne cellulose en voorgegelatineerd zetmeel. Mircette® bevat ook 5 gele ronde tabletten met 0,01 mg ethinylestradiol (19-nor-17 alfa-pregna-1,3,5 (10)-trien-20-yne3,17-diol) en inactieve ingrediënten die colloïdaal siliciumdioxide bevatten. , D&C geel nr. 10, aluminiumlak, FD&C geel nr. 6 aluminiumlak, hypromellose, lactosemonohydraat, polyethyleenglycol, povidon, polysorbaat 80, gepregelatiniseerd zetmeel, stearinezuur, titaandioxide en vitamine E. De molecuulgewichten voor desogestrel en ethinylestradiol zijn respectievelijk 310,48 en 296,40. De structuurformules zijn als volgt:
INDICATIES
Mircette® (desogestrel/ethinylestradiol en ethinylestradiol) Tabletten zijn geïndiceerd voor de preventie van zwangerschap bij vrouwen die ervoor kiezen dit product als anticonceptiemethode te gebruiken.
Orale anticonceptiva zijn zeer effectief. Tabel II geeft een overzicht van de typische percentages per ongeluk zwangerschap voor gebruikers van orale combinatie-anticonceptiva en andere anticonceptiemethoden. De werkzaamheid van deze anticonceptiemethoden, behalve sterilisatie, hangt af van de betrouwbaarheid waarmee ze worden gebruikt. Correct en consistent gebruik van deze methoden kan leiden tot lagere uitvalpercentages.
TABEL II: Percentage vrouwen dat een onbedoelde zwangerschap ervaart tijdens het eerste jaar van normaal gebruik en het eerste jaar van perfect gebruik van anticonceptie en het percentage voortgezet gebruik aan het einde van het eerste jaar, Verenigde Staten.
DOSERING EN ADMINISTRATIE
Om maximale contraceptieve effectiviteit te bereiken, moeten Mircette® (desogestrel / ethinylestradiol en ethinylestradiol) tabletten precies zoals aangegeven worden ingenomen en met tussenpozen van niet meer dan 24 uur. Mircette® kan worden gestart met een start op zondag of een start op dag 1.
OPMERKING: Elke dispenser voor cyclusverpakkingen is voorbedrukt met de dagen van de week, beginnend met zondag, om een zondagsstartregime te vergemakkelijken. Er worden zes verschillende "dagetiketstrips" geleverd bij elke dispenser voor cyclusverpakkingen om een startregime op dag 1 mogelijk te maken. In dit geval moet de patiënte de zelfklevende "dagetiketstrook" die overeenkomt met haar startdag over de voorbedrukte dagen heen plaatsen.
BELANGRIJK: De mogelijkheid van ovulatie en conceptie voorafgaand aan het begin van het gebruik van Mircette® moet worden overwogen.
Het gebruik van Mircette® voor anticonceptie kan 4 weken postpartum worden gestart bij vrouwen die ervoor kiezen geen borstvoeding te geven. Wanneer de tabletten worden toegediend tijdens de postpartumperiode, moet rekening worden gehouden met het verhoogde risico op trombo-embolische aandoeningen geassocieerd met de postpartumperiode (zie CONTRA-INDICATIES en WAARSCHUWINGEN over trombo-embolische aandoeningen. Zie ook PREVENTIEVE MAATREGELEN voor Moeders die borstvoeding geven ).
Als de patiënte postpartum met Mircette® begint en nog geen menstruatie heeft gehad, moet haar worden geïnstrueerd om een andere anticonceptiemethode te gebruiken totdat 7 dagen lang dagelijks een witte tablet is ingenomen.
Zondag Start
Bij het starten van een zondagsstartschema moet een andere anticonceptiemethode worden gebruikt tot na de eerste 7 opeenvolgende dagen van toediening.
Met een zondagstart worden de tabletten dagelijks zonder onderbreking als volgt ingenomen: De eerste witte tablet moet worden ingenomen op de eerste zondag nadat de menstruatie begint (als de menstruatie op zondag begint, wordt de eerste witte tablet op die dag ingenomen). Een witte tablet wordt dagelijks ingenomen gedurende 21 dagen, gevolgd door 1 lichtgroene (inerte) tablet per dag gedurende 2 dagen en 1 gele (werkzame) tablet per dag gedurende 5 dagen. Voor alle volgende cycli begint de patiënt dan met een nieuw regime van 28 tabletten op de volgende dag (zondag) na inname van de laatste gele tablet. [Als u overstapt van een oraal anticonceptivum op zondag, moet de eerste Mircette®-tablet (desogestrel/ethinylestradiol en ethinylestradiol) worden ingenomen op de tweede zondag na de laatste tablet van een regime van 21 dagen of moet worden ingenomen op de eerste zondag na de laatste inactieve tablet van een regime van 28 dagen.]
Als een patiënte 1 witte tablet vergeet, moet ze de vergeten tablet innemen zodra ze eraan denkt. Als de patiënte 2 opeenvolgende witte tabletten vergeet in week 1 of week 2, moet de patiënte 2 tabletten innemen op de dag dat ze het zich herinnert en 2 tabletten de volgende dag; daarna moet de patiënte doorgaan met het innemen van 1 tablet per dag totdat ze de cyclusverpakking heeft beëindigd. De patiënte moet worden geïnstrueerd om een aanvullende anticonceptiemethode te gebruiken als ze geslachtsgemeenschap heeft in de 7 dagen nadat ze de pil is vergeten. Als de patiënt in de derde week 2 opeenvolgende witte tabletten vergeet of 3 of meer witte tabletten achter elkaar op enig moment tijdens de cyclus vergeet, moet de patiënt tot de volgende zondag 1 witte tablet per dag blijven innemen. Op zondag moet de patiënt de rest van dat fietspak weggooien en diezelfde dag met een nieuw fietspak beginnen. De patiënte moet worden geïnstrueerd om een aanvullende anticonceptiemethode te gebruiken als ze geslachtsgemeenschap heeft in de 7 dagen nadat ze de pil is vergeten.
Dag 1 Begin
Door de eerste dag van de menstruatie te tellen als "Dag 1", worden de tabletten als volgt zonder onderbreking ingenomen: één witte tablet per dag gedurende 21 dagen, één lichtgroene (inerte) tablet per dag gedurende 2 dagen, gevolgd door één gele (ethinylestradiol) tablet per dag voor 5 dagen. Voor alle volgende cycli begint de patiënt de volgende dag na inname van de laatste gele tablet met een nieuw regime van 28 tabletten. [Als u rechtstreeks overstapt van een ander oraal anticonceptivum, moet de eerste witte tablet worden ingenomen op de eerste dag van de menstruatie die begint na de laatste ACTIVE-tablet van het vorige product.]
Als een patiënte 1 witte tablet vergeet, moet ze de vergeten tablet innemen zodra ze eraan denkt. Als de patiënte 2 opeenvolgende witte tabletten vergeet in week 1 of week 2, moet de patiënte 2 tabletten innemen op de dag dat ze het zich herinnert en 2 tabletten de volgende dag; daarna moet de patiënte doorgaan met het innemen van 1 tablet per dag totdat ze de cyclusverpakking heeft beëindigd. De patiënte moet worden geïnstrueerd om een aanvullende anticonceptiemethode te gebruiken als ze geslachtsgemeenschap heeft in de 7 dagen nadat ze de pil is vergeten. Als de patiënt in de derde week 2 opeenvolgende witte tabletten vergeet of als de patiënt op enig moment tijdens de cyclus 3 of meer witte tabletten achter elkaar vergeet, moet de patiënt de rest van die cyclusverpakking weggooien en een nieuwe cyclusverpakking starten die dezelfde dag. De patiënte moet worden geïnstrueerd om een aanvullende anticonceptiemethode te gebruiken als ze geslachtsgemeenschap heeft in de 7 dagen nadat ze de pil is vergeten.
Alle orale anticonceptiva
Doorbraakbloedingen, spotting en amenorroe zijn frequente redenen voor patiënten om te stoppen met orale anticonceptiva. Bij doorbraakbloedingen, zoals in alle gevallen van onregelmatige bloeding uit de vagina, moet rekening worden gehouden met niet-functionele oorzaken. Bij niet-gediagnosticeerde aanhoudende of terugkerende abnormale bloeding uit de vagina, zijn adequate diagnostische maatregelen geïndiceerd om zwangerschap of maligniteit uit te sluiten. Als zowel zwangerschap als pathologie zijn uitgesloten, kan tijd of een verandering naar een ander preparaat het probleem oplossen. Overschakelen op een oraal anticonceptivum met een hoger oestrogeengehalte, hoewel mogelijk nuttig bij het minimaliseren van onregelmatige menstruatie, mag alleen worden gedaan als dat nodig is, omdat dit het risico op trombo-embolische aandoeningen kan verhogen.
Gebruik van orale anticonceptiva bij uitblijven van menstruatie:
HOE GELEVERD
Mircette ® (desogestrel/ethinylestradiol en ethinylestradiol) Tabletten bevatten 21 ronde witte tabletten, 2 ronde groene tabletten en 5 ronde gele tabletten in een blisterkaart in een recyclebare plastic dispenser. Elke witte tablet (met de inscriptie “dp” aan de ene kant en “021” aan de andere kant) bevat 0,15 mg desogestrel en 0,02 mg ethinylestradiol. Elke groene tablet (met de inscriptie “dp” aan de ene kant en “331” aan de andere kant) bevat inerte ingrediënten. Elke gele tablet (met de inscriptie “dp” aan de ene kant en “457” aan de andere kant) bevat 0,01 mg ethinylestradiol.
Dozen van 6 NDC 51285-114-58
Bewaren bij 20° tot 25°C (68° tot 77°F) [Zie USP-gecontroleerde kamertemperatuur ].
REFERENTIES
1. Hatcher RA, Trussell J, Stewart F et al. Anticonceptietechnologie: zeventiende herziene editie, New York: Irvington Publishers, 1998, in druk.
2. Stadel BV. Orale anticonceptiva en hart- en vaatziekten. (Pt. 1). N Engl J Med 1981; 305:612-618.
3. Stadel BV. Orale anticonceptiva en hart- en vaatziekten. (Pt. 2). N Engl J Med 1981; 305:672-677.
44. Shapiro S. Orale anticonceptiva - tijd om de balans op te maken. N Engl J Med 1987; 315:450-451.
73. Het onderzoek naar kanker en steroïde hormonen van de Centers for Disease Control en het National Institute of Child Health and Human Development: gebruik van orale anticonceptiva en het risico op eierstokkanker. JAMA 1983; 249:1596-1599.
74. De Cancer and Steroid Hormone Study van de Centers for Disease Control en het National Institute of Child Health and Human Development: combinatie van gebruik van orale anticonceptiva en het risico op endometriumkanker. JAMA 1987; 257:796-800.
75. Ory HW. Functionele ovariumcysten en orale anticonceptiva: negatieve associatie operatief bevestigd. JAMA 1974; 228:68-69.
76. Ory HW, Cole P, Macmahon B, Hoover R. Orale anticonceptiva en verminderd risico op goedaardige borstaandoeningen. N Engl J Med 1976; 294:419-422.
77. Ory HW. De niet-contraceptieve gezondheidsvoordelen van het gebruik van orale anticonceptiva. Fam Plann Perspectief 1982; 14: 182-184.
78. Ory HW, Forrest JD, Lincoln R. Keuzes maken: evaluatie van de gezondheidsrisico's en voordelen van anticonceptiemethoden. New York, het Alan Guttmacher Instituut, 1983; p. 1.
90. Godsland, ik et al. De effecten van verschillende formuleringen van orale anticonceptiva op het metabolisme van lipiden en koolhydraten. N Engl J Med 1990; 323:1375–81.
91. Kloosterboer, HJ et al. Selectiviteit in progesteron- en androgeenreceptorbinding van progestagenen die worden gebruikt bij orale anticonceptie. Anticonceptie, 1988; 38: 325-32.
92. Van der Vies, J en de Visser, J. Endocrinologische studies met desogestrel. Arzneim. Forsch./Drug Res., 1983; 33(l),2:231–6.
93. Gegevens in het bestand, Organon Inc.
94. Fotherby, K. Orale anticonceptiva, lipiden en hart- en vaatziekten. Anticonceptie, 1985; Vol. 31; 4:367–94.
95. Lawrence, DM et al. Verminderde geslachtshormoonbindende globuline en afgeleide vrije testosteronniveaus bij vrouwen met ernstige acne. Klinische endocrinologie, 1981; 15:87-91.
96. Cullberg, G et al. Effecten van een laaggedoseerde combinatie van desogestrel-ethinylestradiol op hirsutisme, androgenen en geslachtshormoonbindend globuline bij vrouwen met een polycysteus ovariumsyndroom. Acta Obstet Gynacol Scand, 1985; 64:195-202.
97. Jung-Hoffmann, C en Kuhl, H. Uiteenlopende effecten van twee laaggedoseerde orale anticonceptiva op geslachtshormoonbindend globuline en vrij testosteron. AJOG, 1987; 156: 199-203.
98. Hammond, G et al. Serumsteroïdebindende eiwitconcentraties, distributie van progestagenen en biologische beschikbaarheid van testosteron tijdens behandeling met anticonceptiva die desogestrel of levonorgestrel bevatten. vruchtbaar. Steril., 1984; 42:44-51.
99. Palatsi, R et al. Serum totaal en ongebonden testosteron en geslachtshormoon bindend globuline (SHBG) bij vrouwelijke acnepatiënten die werden behandeld met twee verschillende orale anticonceptiva. Acta Derm Venereol, 1984; 64:517-23.
Teva Women'S Health, Inc., dochteronderneming van Teva Pharmaceuticals USA, Inc. Sellersville, PA 18960. Rev. 06/2012
BIJWERKINGEN
Een verhoogd risico op de volgende ernstige bijwerkingen is in verband gebracht met het gebruik van orale anticonceptiva (zie: WAARSCHUWINGEN sectie):
- Tromboflebitis en veneuze trombose met of zonder embolie
- Arteriële trombo-embolie
- Longembolie
- Myocardinfarct
- hersenbloeding
- Cerebrale trombose
- Hypertensie
- Galblaas ziekte
- Leveradenomen of goedaardige levertumoren
Er zijn aanwijzingen voor een verband tussen de volgende aandoeningen en het gebruik van orale anticonceptiva:
- Mesenteriale trombose
- Retinale trombose
De volgende bijwerkingen zijn gemeld bij patiënten die orale anticonceptiva kregen en worden verondersteld geneesmiddelgerelateerd te zijn:
- Misselijkheid
- Braken
- Gastro-intestinale symptomen (zoals buikkrampen en een opgeblazen gevoel)
- Doorbraakbloeding
- spotten
- Verandering in menstruatie
- Amenorroe
- Tijdelijke onvruchtbaarheid na stopzetting van de behandeling
- Oedeem
- Melasma die kan aanhouden
- Borstveranderingen: gevoeligheid, vergroting, afscheiding
- Verandering in gewicht (toename of afname)
- Verandering in cervicale erosie en secretie
- Vermindering van borstvoeding bij toediening onmiddellijk postpartum
- Cholestatische geelzucht
- Migraine
- Huiduitslag (allergisch)
- Mentale depressie
- Verminderde tolerantie voor koolhydraten
- Vaginale candidiasis
- Verandering in de kromming van het hoornvlies (steiler)
- Intolerantie voor contactlenzen
De volgende bijwerkingen zijn gemeld bij gebruikers van orale anticonceptiva en het verband is noch bevestigd noch weerlegd:
- Premenstrueel syndroom
- Staar
- Veranderingen in eetlust
- Cystitis-achtig syndroom
- Hoofdpijn
- Nervositeit
- Duizeligheid
- Hirsutisme
- Verlies van hoofdhaar
- Erythema multiforme
- Erythema nodosum
- Hemorragische uitbarsting
- vaginitis
- Porfyrie
- Verminderde nierfunctie
- Hemolytisch uremisch syndroom
- Acne
- Veranderingen in libido
- Colitis
- Budd-Chiari-syndroom
DRUG-INTERACTIES
Verminderde werkzaamheid en verhoogde incidentie van doorbraakbloedingen en onregelmatige menstruatie zijn in verband gebracht met gelijktijdig gebruik van rifampicine. Een vergelijkbare associatie, hoewel minder uitgesproken, is gesuggereerd met barbituraten, fenylbutazon, fenytoïne-natrium, carbamazepine en mogelijk met griseofulvine, ampicilline en tetracyclines (72).
Van gecombineerde hormonale anticonceptiva is aangetoond dat ze de plasmaconcentraties van lamotrigine significant verlagen bij gelijktijdige toediening, waarschijnlijk als gevolg van de inductie van lamotrigineglucuronidering. Dit kan de controle over aanvallen verminderen; daarom kunnen dosisaanpassingen van lamotrigine noodzakelijk zijn.
Raadpleeg de etikettering van het gelijktijdig gebruikte geneesmiddel voor meer informatie over interacties met hormonale anticonceptiva of de mogelijkheid van enzymveranderingen.
Interacties met laboratoriumtests
Bepaalde endocriene en leverfunctietesten en bloedbestanddelen kunnen worden beïnvloed door orale anticonceptiva:
WAARSCHUWINGEN
Het roken van sigaretten verhoogt het risico op ernstige cardiovasculaire bijwerkingen van het gebruik van orale anticonceptiva. Dit risico neemt toe met de leeftijd en bij zwaar roken (15 of meer sigaretten per dag) en is behoorlijk uitgesproken bij vrouwen ouder dan 35 jaar. Vrouwen die orale anticonceptiva gebruiken, moeten sterk worden geadviseerd niet te roken.
Het gebruik van orale anticonceptiva gaat gepaard met een verhoogd risico op verschillende ernstige aandoeningen, waaronder myocardinfarct, trombo-embolie, beroerte, hepatische neoplasie en galblaasaandoeningen, hoewel het risico op ernstige morbiditeit of mortaliteit bij gezonde vrouwen zonder onderliggende risicofactoren erg klein is. Het risico op morbiditeit en mortaliteit neemt aanzienlijk toe in de aanwezigheid van andere onderliggende risicofactoren zoals hypertensie, hyperlipidemieën, obesitas en diabetes.
Beoefenaars die orale anticonceptiva voorschrijven, dienen bekend te zijn met de volgende informatie met betrekking tot deze risico's.
De informatie in deze bijsluiter is voornamelijk gebaseerd op onderzoeken die zijn uitgevoerd bij patiënten die orale anticonceptiva gebruikten met formuleringen van hogere doses oestrogenen en progestagenen dan die welke tegenwoordig algemeen worden gebruikt. Het effect van langdurig gebruik van de orale anticonceptiva met formuleringen van lagere doses van zowel oestrogenen als progestagenen moet nog worden bepaald.
Doorheen deze etikettering zijn er twee soorten epidemiologische onderzoeken: retrospectieve of case-control-onderzoeken en prospectieve of cohortonderzoeken. Case-control-onderzoeken geven een maatstaf voor het relatieve risico van een ziekte, namelijk een verhouding tussen de incidentie van een ziekte onder gebruikers van orale anticonceptiva en die onder niet-gebruikers. Het relatieve risico geeft geen informatie over het daadwerkelijke klinische optreden van een ziekte. Cohortonderzoeken geven een maatstaf voor het toerekenbare risico, dat wil zeggen het verschil in ziekteincidentie tussen gebruikers van orale anticonceptiva en niet-gebruikers. Het toerekenbare risico geeft wel informatie over het daadwerkelijk optreden van een ziekte in de populatie (overgenomen van ref. 2 en 3 met toestemming van de auteur). Voor meer informatie wordt verwezen naar een tekst over epidemiologische methoden.
Trombo-embolische aandoeningen en andere vasculaire problemen
Trombo-embolie
Een verhoogd risico op trombo-embolische en trombotische aandoeningen in verband met het gebruik van orale anticonceptiva is algemeen bekend. Uit case-control-onderzoeken is gebleken dat het relatieve risico van gebruikers in vergelijking met niet-gebruikers 3 is voor de eerste episode van oppervlakkige veneuze trombo-embolische ziekte, 4 tot 11 voor diepe veneuze trombose of longembolie en 1,5 tot 6 voor vrouwen met predisponerende aandoeningen voor veneuze trombo-embolische ziekte (2,3,19-24). Cohortstudies hebben aangetoond dat het relatieve risico iets lager is, ongeveer 3 voor nieuwe gevallen en ongeveer 4,5 voor nieuwe gevallen die ziekenhuisopname vereisen (25). Het risico op trombo-embolische aandoeningen in verband met orale anticonceptiva is niet gerelateerd aan de duur van het gebruik en verdwijnt nadat het gebruik van de pil is gestopt (2).
Verschillende epidemiologische onderzoeken geven aan dat orale anticonceptiva van de derde generatie, waaronder die welke desogestrel bevatten, in verband worden gebracht met een hoger risico op veneuze trombo-embolie dan bepaalde orale anticonceptiva van de tweede generatie (102-104). Over het algemeen wijzen deze onderzoeken op een ongeveer tweevoudig verhoogd risico, wat overeenkomt met 1 tot 2 extra gevallen van veneuze trombo-embolie per 10.000 vrouwenjaren van gebruik. Gegevens uit aanvullende onderzoeken hebben deze tweevoudige toename van het risico echter niet aangetoond.
Een twee- tot viervoudige toename van het relatieve risico op postoperatieve trombo-embolische complicaties is gemeld bij het gebruik van orale anticonceptiva (9,26). Het relatieve risico op veneuze trombose bij vrouwen met predisponerende aandoeningen is twee keer zo hoog als bij vrouwen zonder dergelijke medische aandoeningen (9,26). Indien mogelijk moeten orale anticonceptiva worden gestaakt ten minste vier weken vóór en gedurende twee weken na electieve chirurgie van een type dat gepaard gaat met een verhoogd risico op trombo-embolie en tijdens en na langdurige immobilisatie. Aangezien de periode direct na de bevalling ook gepaard gaat met een verhoogd risico op trombo-embolie, dienen orale anticonceptiva niet eerder dan vier weken na de bevalling te worden gestart bij vrouwen die ervoor kiezen geen borstvoeding te geven.
Myocardinfarct
Een verhoogd risico op een hartinfarct is toegeschreven aan het gebruik van orale anticonceptiva. Dit risico komt voornamelijk voor bij rokers of vrouwen met andere onderliggende risicofactoren voor coronaire hartziekte, zoals hypertensie, hypercholesterolemie, morbide obesitas en diabetes. Het relatieve risico op een hartaanval voor huidige gebruikers van orale anticonceptiva wordt geschat op twee tot zes (4-10). Het risico is zeer laag bij vrouwen onder de 30 jaar.
Van roken in combinatie met het gebruik van orale anticonceptiva is aangetoond dat het aanzienlijk bijdraagt aan de incidentie van een hartinfarct bij vrouwen van midden dertig of ouder, waarbij roken verantwoordelijk is voor de meerderheid van de gevallen van overmaat (11). Er is aangetoond dat het sterftecijfer in verband met aandoeningen van de bloedsomloop aanzienlijk stijgt bij rokers boven de 35 jaar en bij niet-rokers boven de 40 jaar (tabel III) bij vrouwen die orale anticonceptiva gebruiken.
TABEL III: BLOEDSOMLOOP ZIEKTE STERFELIJKHEDEN PER 100.000 VROUWENJAREN PER LEEFTIJD, ROOKSTATUS EN GEBRUIK VAN ORAAL CONTRACEPTIEMIDDELEN
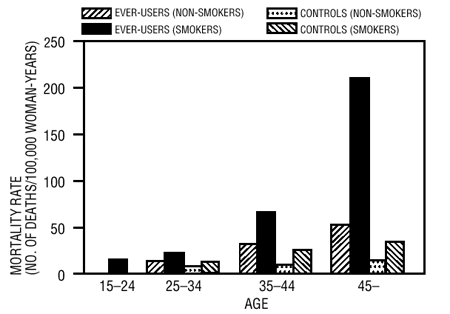
Aangepast van PM Layde en V. Beral, ref. #12.
Orale anticonceptiva kunnen de effecten van bekende risicofactoren versterken, zoals hypertensie, diabetes, hyperlipidemieën, leeftijd en obesitas (13). Van sommige progestagenen is met name bekend dat ze het HDL-cholesterol verlagen en glucose-intolerantie veroorzaken, terwijl oestrogenen een toestand van hyperinsulinisme kunnen veroorzaken (14-18). Het is aangetoond dat orale anticonceptiva de bloeddruk bij gebruikers verhogen (zie: WAARSCHUWINGEN ). Soortgelijke effecten op risicofactoren zijn in verband gebracht met een verhoogd risico op hartaandoeningen. Orale anticonceptiva moeten met voorzichtigheid worden gebruikt bij vrouwen met risicofactoren voor hart- en vaatziekten.
Cerebrovasculaire ziekten
Van orale anticonceptiva is aangetoond dat ze zowel het relatieve als het toerekenbare risico op cerebrovasculaire voorvallen (trombotische en hemorragische beroertes) verhogen, hoewel het risico over het algemeen het grootst is bij oudere (>35 jaar), hypertensieve vrouwen die ook roken. Hypertensie bleek een risicofactor te zijn voor zowel gebruikers als niet-gebruikers, voor beide soorten beroertes, terwijl roken een wisselwerking had om het risico op hemorragische beroertes te verhogen (27-29).
In een groot onderzoek is aangetoond dat het relatieve risico op trombotische beroertes varieert van 3 voor normotensieve gebruikers tot 14 voor gebruikers met ernstige hypertensie (30). Het relatieve risico op hemorragische beroerte is naar verluidt 1,2 voor niet-rokers die orale anticonceptiva gebruikten, 2,6 voor rokers die geen orale anticonceptiva gebruikten, 7,6 voor rokers die orale anticonceptiva gebruikten, 1,8 voor normotensieve gebruikers en 25,7 voor gebruikers met ernstige hypertensie ( 30). Het toerekenbare risico is ook groter bij oudere vrouwen (3).
Dosisgerelateerd risico op vaatziekten door orale anticonceptiva
Er is een positieve associatie waargenomen tussen de hoeveelheid oestrogeen en progestageen in orale anticonceptiva en het risico op vaatziekten (31-33). Een afname van serum high-density lipoproteïnen (HDL) is gemeld bij veel progestationele middelen (14-16). Een afname van serum-lipoproteïnen met hoge dichtheid is in verband gebracht met een verhoogde incidentie van ischemische hartziekte. Omdat oestrogenen het HDL-cholesterol verhogen, hangt het netto-effect van een oraal anticonceptivum af van een evenwicht dat wordt bereikt tussen de doses oestrogeen en progestageen en de aard en de absolute hoeveelheid progestagenen die in de anticonceptiva worden gebruikt. Bij de keuze van een oraal anticonceptivum moet rekening worden gehouden met de hoeveelheid van beide hormonen.
Het minimaliseren van blootstelling aan oestrogeen en progestageen is in overeenstemming met goede therapeutische principes. Voor elke specifieke combinatie van oestrogeen en progestageen moet het voorgeschreven doseringsschema er een zijn die de minste hoeveelheid oestrogeen en progestageen bevat die verenigbaar is met een laag percentage mislukkingen en de behoeften van de individuele patiënt. Nieuwe acceptanten van orale anticonceptiva moeten worden gestart met preparaten die 0,035 mg of minder oestrogeen bevatten.
Persistentie van het risico op vaatziekten
Er zijn twee onderzoeken die hebben aangetoond dat het risico op vasculaire aandoeningen blijft bestaan bij mensen die ooit orale anticonceptiva hebben gebruikt. In een onderzoek in de Verenigde Staten houdt het risico op het ontwikkelen van een myocardinfarct na het staken van orale anticonceptiva ten minste 9 jaar aan voor vrouwen van 40 tot 49 jaar die gedurende vijf jaar of langer orale anticonceptiva hebben gebruikt, maar dit verhoogde risico werd niet aangetoond in andere leeftijdsgroepen (8). In een ander onderzoek in Groot-Brittannië hield het risico op het ontwikkelen van cerebrovasculaire aandoeningen aan gedurende ten minste 6 jaar na stopzetting van orale anticonceptiva, hoewel het extra risico zeer klein was (34). Beide onderzoeken zijn echter uitgevoerd met orale anticonceptiva die 50 microgram of meer oestrogeen bevatten.
Schattingen van sterfte door gebruik van anticonceptie
Eén studie verzamelde gegevens uit verschillende bronnen die het sterftecijfer hebben geschat dat verband houdt met verschillende anticonceptiemethoden op verschillende leeftijden (tabel IV). Deze schattingen omvatten het gecombineerde risico op overlijden geassocieerd met anticonceptiemethoden plus het risico dat kan worden toegeschreven aan zwangerschap in geval van falen van de methode. Elke anticonceptiemethode heeft zijn specifieke voordelen en risico's. De studie concludeerde dat met uitzondering van gebruikers van orale anticonceptiva van 35 jaar en ouder die roken en 40 jaar en ouder die niet roken, de mortaliteit geassocieerd met alle methoden van anticonceptie laag is en lager dan die geassocieerd met bevalling.
De waarneming van een mogelijke toename van het sterfterisico met de leeftijd voor gebruikers van orale anticonceptiva is gebaseerd op gegevens die in de jaren '70 zijn verzameld, maar pas in 1983 zijn gerapporteerd (35). De huidige klinische praktijk omvat echter het gebruik van formuleringen met een lager oestrogeengehalte in combinatie met zorgvuldige overweging van risicofactoren.
Vanwege deze veranderingen in de praktijk en ook vanwege een aantal beperkte nieuwe gegevens die suggereren dat het risico op hart- en vaatziekten bij het gebruik van orale anticonceptiva nu lager kan zijn dan eerder werd waargenomen (100,101), werd de Fertility and Maternal Health Drugs Advisory Committee verzocht om het onderwerp in 1989 te herzien. Het Comité concludeerde dat hoewel het risico op hart- en vaatziekten kan toenemen bij gebruik van orale anticonceptiva na de leeftijd van 40 bij gezonde, niet-rokende vrouwen (zelfs met de nieuwere formuleringen met lage doses), er ook grotere potentiële gezondheidsrisico's zijn geassocieerd met zwangerschap bij oudere vrouwen en met de alternatieve chirurgische en medische procedures die nodig kunnen zijn als deze vrouwen geen toegang hebben tot effectieve en aanvaardbare anticonceptiemiddelen.
Daarom heeft het Comité aanbevolen dat de voordelen van het gebruik van een lage dosis orale anticonceptiva door gezonde, niet-rokende vrouwen ouder dan 40 opwegen tegen de mogelijke risico's. Natuurlijk moeten oudere vrouwen, zoals alle vrouwen die orale anticonceptiva gebruiken, de laagst mogelijke dosisformulering gebruiken die effectief is.
TABEL IV: JAARLIJKS AANTAL AAN DE GEBOORTEGERELATEERDE OF METHODE-GERELATEERDE OVERLIJDEN IN VERBAND MET DE CONTROLE VAN DE VRUCHTBAARHEID PER 100.000 NIET-STERIELE VROUWEN, VOLGENS DE METHODE VAN DE VRUCHTBAARHEIDSCONTROLE VOLGENS LEEFTIJD
Carcinoom van de voortplantingsorganen en borsten
Er zijn talrijke epidemiologische onderzoeken uitgevoerd naar de incidentie van borst-, endometrium-, eierstok- en baarmoederhalskanker bij vrouwen die orale anticonceptiva gebruiken. Hoewel er tegenstrijdige rapporten zijn, suggereren de meeste onderzoeken dat het gebruik van orale anticonceptiva niet gepaard gaat met een algehele toename van het risico op het ontwikkelen van borstkanker. Sommige onderzoeken hebben een verhoogd relatief risico op het ontwikkelen van borstkanker gemeld, vooral op jongere leeftijd. Dit verhoogde relatieve risico lijkt verband te houden met de gebruiksduur (36-43, 79-89).
Sommige onderzoeken suggereren dat het gebruik van orale anticonceptiva bij sommige vrouwenpopulaties in verband is gebracht met een verhoogd risico op cervicale intra-epitheliale neoplasie (45-48). Er blijft echter controverse bestaan over de mate waarin dergelijke bevindingen te wijten kunnen zijn aan verschillen in seksueel gedrag en andere factoren.
Hepatische neoplasie
Goedaardige leveradenomen worden geassocieerd met het gebruik van orale anticonceptiva, hoewel de incidentie van goedaardige tumoren zeldzaam is in de Verenigde Staten. Indirecte berekeningen schatten het toerekenbare risico op 3,3 gevallen/100.000 voor gebruikers, een risico dat toeneemt na vier of meer jaar gebruik, vooral bij orale anticonceptiva met een hogere dosis (49). Breuk van zeldzame, goedaardige leveradenomen kan de dood veroorzaken door intra-abdominale bloeding (50,51).
Studies uit Groot-Brittannië hebben een verhoogd risico op het ontwikkelen van hepatocellulair carcinoom (52-54) aangetoond bij gebruikers van orale anticonceptiva op de lange termijn (>8 jaar). Deze vormen van kanker zijn echter uiterst zeldzaam in de VS en het toerekenbare risico (de overmatige incidentie) van leverkanker bij gebruikers van orale anticonceptiva benadert minder dan één per miljoen gebruikers.
Oculaire laesies
Er zijn klinische casusrapporten geweest van retinale trombose in verband met het gebruik van orale anticonceptiva. Orale anticonceptiva moeten worden gestaakt als er onverklaard gedeeltelijk of volledig verlies van het gezichtsvermogen is; begin van proptosis of diplopie; papiloedeem; of retinale vasculaire laesies. Er moeten onmiddellijk passende diagnostische en therapeutische maatregelen worden genomen.
Gebruik van orale anticonceptiva vóór of tijdens de vroege zwangerschap
Uitgebreide epidemiologische onderzoeken hebben geen verhoogd risico op geboorteafwijkingen aangetoond bij vrouwen die vóór de zwangerschap orale anticonceptiva hebben gebruikt (55-57). Studies wijzen ook niet op een teratogeen effect, met name wat betreft hartafwijkingen en defecten in de ledematenvermindering (55.56.58.59), wanneer orale anticonceptiva per ongeluk worden gebruikt tijdens de vroege zwangerschap.
De toediening van orale anticonceptiva om onttrekkingsbloedingen te induceren, mag niet worden gebruikt als test voor zwangerschap. Orale anticonceptiva mogen niet tijdens de zwangerschap worden gebruikt voor de behandeling van dreigende of gewone abortus. Het wordt aanbevolen dat bij elke patiënt die twee opeenvolgende menstruaties heeft overgeslagen, zwangerschap moet worden uitgesloten voordat het gebruik van orale anticonceptiva wordt voortgezet. Als de patiënt zich niet aan het voorgeschreven schema heeft gehouden, moet rekening worden gehouden met de mogelijkheid van zwangerschap bij de eerste gemiste menstruatie. Het gebruik van orale anticonceptiva moet worden gestaakt totdat zwangerschap is uitgesloten.
Galblaas ziekte
Eerdere studies hebben een verhoogd levenslang relatief risico op galblaasoperaties gerapporteerd bij gebruikers van orale anticonceptiva en oestrogenen (60,61). Recentere onderzoeken hebben echter aangetoond dat het relatieve risico op het ontwikkelen van galblaasaandoeningen bij gebruikers van orale anticonceptiva minimaal kan zijn (62-64). De recente bevindingen van minimaal risico kunnen verband houden met het gebruik van orale anticonceptiva die lagere hormonale doses oestrogenen en progestagenen bevatten.
Koolhydraten en lipide metabolische effecten
Van orale anticonceptiva is aangetoond dat ze bij een aanzienlijk percentage van de gebruikers een afname van de glucosetolerantie veroorzaken (17). Orale anticonceptiva die meer dan 75 microgram oestrogenen bevatten, veroorzaken hyperinsulinisme, terwijl lagere doses oestrogeen minder glucose-intolerantie veroorzaken (65). Progestagenen verhogen de insulinesecretie en creëren insulineresistentie, dit effect varieert met verschillende progestagenen (17,66). Bij de niet-diabetische vrouw lijken orale anticonceptiva echter geen effect te hebben op de nuchtere bloedglucose (67). Vanwege deze aangetoonde effecten moeten prediabetische en diabetische vrouwen zorgvuldig worden gecontroleerd tijdens het gebruik van orale anticonceptiva.
Een klein deel van de vrouwen zal aanhoudende hypertriglyceridemie hebben tijdens het gebruik van de pil. Zoals eerder besproken (zie WAARSCHUWINGEN ), zijn veranderingen in serumtriglyceriden en lipoproteïnespiegels gemeld bij gebruikers van orale anticonceptiva.
Verhoogde bloeddruk
Een stijging van de bloeddruk is gemeld bij vrouwen die orale anticonceptiva gebruiken (68) en deze stijging is waarschijnlijker bij oudere gebruikers van orale anticonceptiva (69) en bij voortgezet gebruik (61). Gegevens van het Royal College of General Practitioners (12) en daaropvolgende gerandomiseerde onderzoeken hebben aangetoond dat de incidentie van hypertensie toeneemt met toenemende hoeveelheden progestagenen.
Vrouwen met een voorgeschiedenis van hypertensie of aan hypertensie gerelateerde ziekten of nieraandoeningen (70) moeten worden aangemoedigd om een andere anticonceptiemethode te gebruiken. Als vrouwen ervoor kiezen om orale anticonceptiva te gebruiken, moeten ze nauwlettend worden gecontroleerd en als een significante verhoging van de bloeddruk optreedt, moeten de orale anticonceptiva worden stopgezet. Voor de meeste vrouwen zal de verhoogde bloeddruk weer normaal worden na het stoppen met orale anticonceptiva (69), en er is geen verschil in het optreden van hypertensie tussen ooit- en nooit-gebruiksters (68,70,71).
Hoofdpijn
Het begin of de verergering van migraine of de ontwikkeling van hoofdpijn met een nieuw patroon dat recidiverend, aanhoudend of ernstig is, vereist stopzetting van orale anticonceptiva en evaluatie van de oorzaak.
Bloeden onregelmatigheden
Doorbraakbloedingen en spotting komen soms voor bij patiënten die orale anticonceptiva gebruiken, vooral tijdens de eerste drie maanden van gebruik. Niet-hormonale oorzaken moeten worden overwogen en adequate diagnostische maatregelen moeten worden genomen om maligniteit of zwangerschap uit te sluiten in het geval van doorbraakbloedingen, zoals in het geval van abnormale vaginale bloedingen. Als pathologie is uitgesloten, kan tijd of een verandering in een andere formulering het probleem oplossen. In het geval van amenorroe moet zwangerschap worden uitgesloten.
Sommige vrouwen kunnen na de pil amenorroe of oligomenorroe krijgen, vooral wanneer een dergelijke aandoening al bestond.
Buitenbaarmoederlijke zwangerschap
Zowel buitenbaarmoederlijke als intra-uteriene zwangerschap kan optreden bij falende anticonceptie.
PREVENTIEVE MAATREGELEN
Algemeen
Patiënten moeten erop worden gewezen dat dit product geen bescherming biedt tegen hiv-infectie (aids) en andere seksueel overdraagbare aandoeningen.
Lichamelijk onderzoek en follow-up
Het is een goede medische praktijk dat alle vrouwen jaarlijks een anamnese en lichamelijk onderzoek ondergaan, ook vrouwen die orale anticonceptiva gebruiken. Het lichamelijk onderzoek kan echter worden uitgesteld tot na het starten van orale anticonceptiva, indien de vrouw daarom verzoekt en de arts dit passend acht. Het lichamelijk onderzoek moet speciale aandacht omvatten voor bloeddruk, borsten, buik en bekkenorganen, inclusief cervicale cytologie, en relevante laboratoriumtests. In het geval van niet-gediagnosticeerde, aanhoudende of terugkerende abnormale vaginale bloedingen, moeten passende maatregelen worden genomen om maligniteit uit te sluiten. Vrouwen met een sterke familiegeschiedenis van borstkanker of die borstknobbeltjes hebben, moeten met bijzondere zorg worden gecontroleerd.
Lipidestoornissen
Vrouwen die worden behandeld voor hyperlipidemieën moeten nauwlettend worden gevolgd als ze ervoor kiezen om orale anticonceptiva te gebruiken. Sommige progestagenen kunnen de LDL-spiegels verhogen en kunnen de beheersing van hyperlipidemieën bemoeilijken.
Lever functie
Als zich geelzucht ontwikkelt bij een vrouw die dergelijke medicijnen krijgt, moet de medicatie worden stopgezet. Steroïdhormonen kunnen slecht worden gemetaboliseerd bij patiënten met een gestoorde leverfunctie.
Vloeistofretentie
Orale anticonceptiva kunnen enige mate van vochtretentie veroorzaken. Ze moeten met voorzichtigheid worden voorgeschreven, en alleen met zorgvuldige controle, bij patiënten met aandoeningen die kunnen verergeren door vochtretentie.
Emotionele stoornissen
Vrouwen met een voorgeschiedenis van depressie moeten zorgvuldig worden geobserveerd en het medicijn moet worden stopgezet als de depressie in ernstige mate terugkeert.
Contactlenzen
Dragers van contactlenzen die visuele veranderingen of veranderingen in lenstolerantie ontwikkelen, moeten worden beoordeeld door een oogarts.
Carcinogenese
Zien WAARSCHUWINGEN sectie.
Zwangerschap
Zwangerschapscategorie X (zie CONTRA-INDICATIES en WAARSCHUWINGEN secties).
Moeders die borstvoeding geven
Er zijn kleine hoeveelheden orale anticonceptiva aangetroffen in de melk van moeders die borstvoeding geven en er zijn enkele bijwerkingen op het kind gemeld, waaronder geelzucht en borstvergroting. Bovendien kunnen orale anticonceptiva die in de postpartumperiode worden gegeven, de borstvoeding verstoren door de hoeveelheid en kwaliteit van de moedermelk te verminderen. Indien mogelijk moet de zogende moeder worden geadviseerd geen orale anticonceptiva te gebruiken, maar andere vormen van anticonceptie te gebruiken totdat zij haar kind volledig heeft gespeend.
Pediatrisch gebruik
Veiligheid en werkzaamheid van Mircette® (desogestrel / ethinylestradiol en ethinylestradiol) tabletten zijn vastgesteld bij vrouwen in de vruchtbare leeftijd. De veiligheid en werkzaamheid zijn naar verwachting hetzelfde voor postpuberale adolescenten jonger dan 16 jaar en voor gebruikers van 16 jaar en ouder. Gebruik van dit product vóór de menarche is niet geïndiceerd.
Informatie voor de patiënt
Zien Patiëntlabeling
REFERENTIES
1. Hatcher RA, Trussell J, Stewart F et al. Anticonceptietechnologie: zeventiende herziene editie, New York: Irvington Publishers, 1998, in druk.
2. Stadel BV. Orale anticonceptiva en hart- en vaatziekten. (Pt. 1). N Engl J Med 1981; 305:612-618.
3. Stadel BV. Orale anticonceptiva en hart- en vaatziekten. (Pt. 2). N Engl J Med 1981; 305:672-677.
4. Adam SA, Thorogood M. Orale anticonceptie en myocardinfarct opnieuw bekeken: de effecten van nieuwe preparaten en voorschrijfpatronen. Br J Obstet en Gynecol 1981; 88:838-845.
5. Mann JI, Inman WH. Orale anticonceptiva en overlijden door een hartinfarct. Br MedJ 1975; 2(5965):245-248.
6. Mann JI, Vessey MP, Thorogood M, Doll R. Myocardinfarct bij jonge vrouwen met speciale aandacht voor orale anticonceptie. Br MedJ 1975; 2(5956):241–245.
7. Onderzoek naar orale anticonceptie van het Royal College of General Practitioners: verdere analyses van de mortaliteit bij gebruikers van orale anticonceptiva. Lancet 1981; 1:541-546.
8. Slone D, Shapiro S, Kaufman DW, Rosenberg L, Miettinen OS, Stolley PD. Risico op een myocardinfarct bij huidig en stopgezet gebruik van orale anticonceptiva. N Engl J Med 1981; 305:420-424.
9. Vessey-parlementslid. Vrouwelijke hormonen en vaatziekten - een epidemiologisch overzicht. Br J Fam Plann 1980; 6:1-12.
10. Russell-Briefel RG, Ezzati TM, Fulwood R, Perlman JA, Murphy RS. Cardiovasculaire risicostatus en gebruik van orale anticonceptiva, Verenigde Staten, 1976-80. Voorkom Med 1986; 15:352-362.
11. Goldbaum GM, Kendrick JS, Hogelin GC, Gentry EM. De relatieve impact van roken en gebruik van orale anticonceptiva op vrouwen in de Verenigde Staten. JAMA 1987; 258:1339-1342.
12. Layde PM, Beral V. Verdere analyses van mortaliteit bij gebruikers van orale anticonceptiva: onderzoek naar orale anticonceptie van Royal College General Practitioners. (Tabel 5) Lancet 1981; 1:541-546.
13. Knop rechts. Risico op arteriosclerose: de rol van orale anticonceptiva en postmenopauzale oestrogenen. J Reprod Med 1986; 31 (9) (supplement): 913-921.
14. Krauss RM, Roy S, Mishell DR, Casagrande J, Pike MC. Effecten van twee laaggedoseerde orale anticonceptiva op serumlipiden en lipoproteïnen: differentiële veranderingen in subklassen van lipoproteïnen met hoge dichtheid. Ben J Obstet 1983; 145:446–452.
15. Wahl P, Walden C, Knopp R, Hoover J, Wallace R, Heiss G, Rifkind B. Effect van oestrogeen/progestageen potentie op lipide/lipoproteïne cholesterol. N Engl J Med 1983; 308:862-867.
16. Wynn V, Niththyananthan R. Het effect van progestageen in gecombineerde orale anticonceptiva op serumlipiden met speciale verwijzing naar lipoproteïnen met hoge dichtheid. Am J Obstet Gynecol 1982; 142:766-771.
17. Wynn V, Godsland I. Effecten van orale anticonceptiva en koolhydraatmetabolisme. J Reprod Med 1986; 31 (9) (supplement): 892-897.
18. LaRosa JC. Atherosclerotische risicofactoren bij hart- en vaatziekten. J Reprod Med 1986; 31 (9) (supplement): 906-912.
19. Inman WH, Vessey MP. Onderzoek naar overlijden door long-, coronaire en cerebrale trombose en embolie bij vrouwen in de vruchtbare leeftijd. Br Med J 1968; 2 (5599)::193-199.
20. Maguire MG, Tonascia J, Sartwell PE, Stolley PD, Tockman MS. Verhoogd risico op trombose door orale anticonceptiva: een verder rapport. Am J Epidemiol 1979; 110 (2): 188-195.
21. Pettiti DB, Wingerd J, Pellegrin F, Ramacharan S. Risico op vaatziekten bij vrouwen: roken, orale anticonceptiva, niet-contraceptieve oestrogenen en andere factoren. JAMA 1979; 242: 1150-1154.
22. Vessey MP, Doll R. Onderzoek naar de relatie tussen het gebruik van orale anticonceptiva en trombo-embolische aandoeningen. Br Med J 1968; 2 (5599)::199-205.
23. Vessey MP, Doll R. Onderzoek naar de relatie tussen het gebruik van orale anticonceptiva en trombo-embolische aandoeningen. Nog een verslag. Br Med J 1969; 2 (5658):651- 657.
24. Porter JB, Hunter JR, Danielson DA, Jick H, Stergachis A. Orale anticonceptiva en niet-fatale vaatziekten - recente ervaring. Obstet Gynacol 1982; 59 (3):299–302.
25. Vessey M, Doll R, Peto R, Johnson B, Wiggins P. Een langdurige follow-upstudie van vrouwen die verschillende anticonceptiemethoden gebruiken: een tussentijds rapport. Biosociale Wetenschap 1976; 8:375-427.
26. Royal College of General Practitioners: orale anticonceptiva, veneuze trombose en spataderen. J Royal Coll Gen Pract 1978; 28:393-399.
27. Samenwerkingsgroep voor de studie van beroerte bij jonge vrouwen: orale anticonceptie en verhoogd risico op cerebrale ischemie of trombose. N Engl J Med 1973; 288:871-878.
28. Petitti DB, Wingerd J. Gebruik van orale anticonceptiva, roken van sigaretten en risico op subarachnoïdale bloeding. Lancet 1978; 2:234-236.
29. Inman WH. Orale anticonceptiva en fatale subarachnoïdale bloeding. Br Med J 1979; 2 (6203):1468–70.
30. Samenwerkingsgroep voor de studie van beroerte bij jonge vrouwen: orale anticonceptiva en beroerte bij jonge vrouwen: bijbehorende risicofactoren. JAMA 1975; 231:718-722.
31. Inman WH, Vessey MP, Westerholm B, Engelund A. Trombo-embolische ziekte en het steroïde gehalte van orale anticonceptiva. Een rapport aan het Comité voor de veiligheid van geneesmiddelen. Br Med J 1970; 2:203–209.
32. Meade TW, Greenberg G, Thompson SG. Progestagenen en cardiovasculaire reacties geassocieerd met orale anticonceptiva en een vergelijking van de veiligheid van oestrogeenpreparaten van 50 en 35 mcg. Br Med J 1980; 280 (6224): 1157-1161.
33. Kay CR. Progestagenen en arteriële ziekte - bewijs van de studie van het Royal College of General Practitioners. Am J Obstet Gynecol 1982; 142:762-765.
34. Royal College of General Practitioners: incidentie van arteriële ziekte bij gebruikers van orale anticonceptiva. J Royal Coll Gen Pract 1983; 33:75-82.
35. Ory HW. Sterfte geassocieerd met vruchtbaarheid en vruchtbaarheidscontrole: 1983. Perspectieven voor gezinsplanning 1983; 15:50-56.
36. Het onderzoek naar kanker en steroïde hormonen van de Centers for Disease Control en het National Institute of Child Health and Human Development: gebruik van orale anticonceptiva en het risico op borstkanker. N Engl J Med 1986; 315:405-411.
37. Pike MC, Henderson BE, Krailo MD, Duke A, Roy S. Risico op borstkanker bij jonge vrouwen en gebruik van orale anticonceptiva: mogelijk wijzigend effect van formulering en leeftijd bij gebruik. Lancet 1983; 2:926–929.
38. Paul C, Skegg DG, Spears GFS, Kaldor JM. Orale anticonceptiva en borstkanker: een nationale studie. Br Med J 1986; 293:723-725.
39. Miller DR, Rosenberg L, Kaufman DW, Schottenfeld D, Stolley PD, Shapiro S. Risico op borstkanker in relatie tot vroeg gebruik van orale anticonceptiva. Obstet Gynacol 1986; 68:863-868.
40. Olson H, Olson KL, Moller TR, Ranstam J, Holm P. Gebruik van orale anticonceptiva en borstkanker bij jonge vrouwen in Zweden (brief). Lancet 1985; 2:748–749.
41. McPherson K, Vessey M, Neil A, Doll R, Jones L, Roberts M. Vroeg gebruik van anticonceptie en borstkanker: resultaten van een ander case-control onderzoek. Br J Kanker 1987; 56:653-660
42. Huggins GR, Zucker PF. Orale anticonceptiva en neoplasie: update uit 1987. Fertil Steril 1987; 47:733-761.
43. McPherson K, Drife JO. De pil en borstkanker: vanwaar de onzekerheid? Br Med J 1986; 293:709-710.
45. Ory H, Naib Z, Conger SB, Hatcher RA, Tyler CW. Anticonceptiekeuze en prevalentie van cervicale dysplasie en carcinoom in situ. Am J Obstet Gynecol 1976; 124:573-577.
46. Vessey MP, Lawless M, McPherson K, Yeates D. Neoplasie van de baarmoederhals en anticonceptie: een mogelijk nadelig effect van de pil. Lancet 1983; 2:930.
47. Brinton LA, Huggins GR, Lehman HF, Malli K, Savitz DA, Trapido E, Rosenthal J, Hoover R. Langdurig gebruik van orale anticonceptiva en risico op invasieve baarmoederhalskanker. Int J Kanker 1986; 38:339-344.
48. WHO-samenwerkingsonderzoek naar neoplasie en steroïde anticonceptiva: invasieve baarmoederhalskanker en gecombineerde orale anticonceptiva. Br Med J 1985; 209:961-965.
49. Rooks JB, Ory HW, Ishak KG, Strauss LT, Greenspan JR, Hill AP, Tyler CW. Epidemiologie van hepatocellulair adenoom: de rol van het gebruik van orale anticonceptiva. JAMA 1979; 242:644-648.
50. Bein NN, Goudsmid HS. Terugkerende massale bloeding van goedaardige levertumoren secundair aan orale anticonceptiva. Br J Surg 1977; 64:433-435.
51. Klatskin G. Levertumoren: mogelijk verband met het gebruik van orale anticonceptiva. Gastro-enterologie 1977; 73:386-394.
52. Henderson BE, Preston-Martin S, Edmondson HA, Peters RL, Pike MC. Hepatocellulair carcinoom en orale anticonceptiva. Br J Kanker 1983; 48:437-440.
53. Neuberger J, Forman D, Doll R, Williams R. Orale anticonceptiva en hepatocellulair carcinoom. Br Med J 1986; 292:1355-1357.
54. Forman D, Vincent TJ, Doll R. Leverkanker en orale anticonceptiva. Br Med J 1986; 292:1357– 1361.
55. Harlap S, Eldor J. Geboorten na falen van orale anticonceptiva. Obstet Gynacol 1980; 55:447–452.
56. Savolainen E, Saksela E, Saxen L. Teratogene gevaren van orale anticonceptiva geanalyseerd in een nationaal register voor misvormingen. Am J Obstet Gynecol 1981; 140:521-524.
57. Janerich DT, Piper JM, Glebatis DM. Orale anticonceptiva en geboorteafwijkingen. Am J Epidemiol 1980; 112:73-79.
58. Ferencz C, Matanoski GM, Wilson PD, Rubin JD, Neill CA, Gutberlet R. Maternale hormoontherapie en aangeboren hartaandoeningen. Teratologie 1980; 21:225-239.
59. Rothman KJ, Fyler DC, Goldbatt A, Kreidberg MB. Exogene hormonen en andere blootstelling aan geneesmiddelen van kinderen met een aangeboren hartaandoening. Am J Epidemiol 1979; 109:433-439.
60. Boston Collaborative Drug Surveillance Program: orale anticonceptiva en veneuze trombo-embolische aandoeningen, chirurgisch bevestigde galblaasaandoeningen en borsttumoren. Lancet 1973; 1:1399-1404.
61. Royal College of General Practitioners: Orale anticonceptiva en gezondheid. New York, Pittman, 1974.
62. Layde PM, Vessey MP, Yeates D. Risico op galblaasaandoeningen: een cohortstudie van jonge vrouwen die klinieken voor gezinsplanning bijwonen. J Epidemiol Community Health 1982; 36:274-278.
63. Rome Group for the Epidemiology and Prevention of Cholelithiasis (GREPCO): Prevalentie van galsteenziekte bij een Italiaanse volwassen vrouwelijke populatie. Am J Epidemiol 1984; 119:796–805.
64. Strom BL, Tamragouri RT, Morse ML, Lazar EL, West SL, Stolley PD, Jones JK. Orale anticonceptiva en andere risicofactoren voor galblaasaandoeningen. Clin Pharmacol Ther 1986; 39:335-341.
65. Wynn V, Adams PW, Godsland IF, Melrose J, Niththyananthan R, Oakley NW, Seedj A. Vergelijking van effecten van verschillende gecombineerde orale anticonceptiva op het koolhydraat- en lipidenmetabolisme. Lancet 1979; 1:1045-1049.
66. Wynn V. Effect van progesteron en progestagenen op het koolhydraatmetabolisme. In progesteron en progestageen. Bewerkt door Bardin CW, Milgrom E, Mauvis-Jarvis P. New York, Raven Press, 1983 pp. 395-410.
67. Perlman JA, Roussell-Briefel RG, Ezzati TM, Lieberknecht G. Orale glucosetolerantie en de potentie van orale anticonceptiva progestagenen. J Chronische Dis 1985; 38:857-864.
68. Onderzoek naar orale anticonceptie door het Royal College of General Practitioners: effect op hypertensie en goedaardige borstaandoeningen van de progestageencomponent in gecombineerde orale anticonceptiva. Lancet 1977;
69. Fisch IR, Frank J. Orale anticonceptiva en bloeddruk. JAMA 1977; 237:2499– 2503.
70. Laragh AJ. Door orale anticonceptiva veroorzaakte hypertensie - negen jaar later. Am J Obstet Gynecol 1976; 126:141-147.
71. Ramcharan S, Peritz E, Pellegrin FA, Williams WT. Incidentie van hypertensie in het Walnut Creek Contraceptive Drug Study-cohort. In de farmacologie van steroïde anticonceptiva. Garattini S, Berendes HW. Ed. New York, Raven Press, 1977 blz. 277-288. (Monografieën van het Mario Negri Instituut voor Farmacologisch Onderzoek, Milaan).
73. Het onderzoek naar kanker en steroïde hormonen van de Centers for Disease Control en het National Institute of Child Health and Human Development: gebruik van orale anticonceptiva en het risico op eierstokkanker. JAMA 1983; 249:1596-1599.
79. Schlesselman J, Stadel BV, Murray P, Lai S. Borstkanker in verband met vroeg gebruik van orale anticonceptiva 1988; 259:1828-1833.
80. Hennekens CH, Speizer FE, Lipnick RJ, Rosner B, Bain C, Belanger C, Stampfer MJ, Willett W, Peto R. Een casusgecontroleerde studie van het gebruik van orale anticonceptiva en borstkanker. JNCI 1984; 72:39-42.
81. LaVecchia C, Decarli A, Fasoli M, Franceschi S, Gentile A, Negri E, Parazzini F, Tognoni G. Orale anticonceptiva en kanker van de borst en van het vrouwelijke geslachtsorgaan. Tussentijdse resultaten van een case-control studie. Br. J. Kanker 1986; 54:311-317.
82. Meirik O, Lund E, Adami H, Bergstrom R, Christoffersen T, Bergsjo P. Gebruik van orale anticonceptiva bij borstkanker bij jonge vrouwen. Een gezamenlijke nationale case-control studie in Zweden en Noorwegen. Lancet 1986; 11:650-654.
83. Kay CR, Hannaford PC. Borstkanker en de pil - Een verder rapport van het onderzoek naar orale anticonceptie van het Royal College of General Practitioners. Br. J. Kanker 1988; 58:675-680.
84. Stadel BV, Lai S, Schlesselman JJ, Murray P. Orale anticonceptiva en premenopauzale borstkanker bij nulliparae vrouwen. Anticonceptie 1988; 38:287-299.
85. Miller DR, Rosenberg L, Kaufman DW, Stolley P, Warshauer ME, Shapiro S. Borstkanker vóór de leeftijd van 45 en gebruik van orale anticonceptiva: nieuwe bevindingen. Ben. J. Epidemiol 1989; 129:269-280.
86. De Britse National Case-Control Study Group, gebruik van orale anticonceptiva en het risico op borstkanker bij jonge vrouwen. Lancet 1989; 1:973–982.
87. Schlesselman JJ. Kanker van de borst en het voortplantingsstelsel in verband met het gebruik van orale anticonceptiva. Anticonceptie 1989; 40:1–38.
88. Vessey MP, McPherson K, Villard-Mackintosh L, Yeates D. Orale anticonceptiva en borstkanker: laatste bevindingen in een groot cohortonderzoek. Br. J. Kanker 1989; 59:613-617.
89. Jick SS, Walker AM, Stergachis A, Jick H. Orale anticonceptiva en borstkanker. Br. J. Kanker 1989; 59:618-621.
100. Porter JB, Hunter J, Jick H et al. Orale anticonceptiva en niet-fatale vaatziekte. Obstet Gynacol 1985; 66:1–4.
101. Porter JB, Jick H, Walker AM. Sterfte onder gebruikers van orale anticonceptiva. Obstet Gynacol 1987; 7029-32.
102. Jick H, Jick SS, Gurewich V, Myers MW, Vasilakis C. Risico op idiopathische cardiovasculaire sterfte en niet-fatale veneuze trombo-embolie bij vrouwen die orale anticonceptiva gebruiken met verschillende progestageencomponenten. Lancet, 1995; 346:1589–93.
103. Gezamenlijke studie van de Wereldgezondheidsorganisatie naar hart- en vaatziekten en anticonceptie met steroïde hormonen. Effect van verschillende progestagenen in orale anticonceptiva met laag oestrogeen op veneuze trombo-embolische aandoeningen. Lancet, 1995; 346:1582–88.
104. Spitzer WO, Lewis MA, Heinemann LAJ, Thorogood M, MacRae KD namens Transnational Research Group on orale anticonceptiva en gezondheid van jonge vrouwen. Orale anticonceptiva van de derde generatie en risico op veneuze trombo-embolische aandoeningen: een internationale case-control studie. Br Med J, 1996; 312:83-88.
105. Christensen J, Petrenaite V, Atterman J, et al. Orale anticonceptiva induceren het metabolisme van lamotrigine: bewijs uit een dubbelblinde, placebo-gecontroleerde studie. Epilepsie 2007;48(3):484-489.
OVERDOSERING
Ernstige bijwerkingen zijn niet gemeld na acute inname van grote doses orale anticonceptiva door jonge kinderen. Overdosering kan misselijkheid veroorzaken en bij vrouwen kan een onttrekkingsbloeding optreden.
Niet-contraceptieve gezondheidsvoordelen
De volgende niet-contraceptieve gezondheidsvoordelen die verband houden met het gebruik van orale anticonceptiva worden ondersteund door epidemiologische onderzoeken waarin grotendeels gebruik werd gemaakt van orale anticonceptiva die oestrogeendoses bevatten van meer dan 0,035 mg ethinylestradiol of 0,05 mg mestranol (73-78).
Effecten op menstruatie
- verhoogde regelmaat van de menstruatiecyclus
- verminderd bloedverlies en verminderde incidentie van bloedarmoede door ijzertekort
- verminderde incidentie van dysmenorroe
Effecten gerelateerd aan remming van de ovulatie
- verminderde incidentie van functionele ovariumcysten
- verminderde incidentie van buitenbaarmoederlijke zwangerschappen
Effecten van langdurig gebruik
- verminderde incidentie van fibroadenomen en fibrocystische ziekte van de borst
- verminderde incidentie van acute bekkenontstekingsziekte
- verminderde incidentie van endometriumkanker
- verminderde incidentie van eierstokkanker
CONTRA-INDICATIES
Orale anticonceptiva mogen niet worden gebruikt bij vrouwen die momenteel de volgende aandoeningen hebben:
- Tromboflebitis of trombo-embolische aandoeningen
- Een voorgeschiedenis van diepe veneuze tromboflebitis of trombo-embolische aandoeningen
- Cerebrale vasculaire of coronaire hartziekte
- Bekend of vermoed carcinoom van de borst
- Carcinoom van het endometrium of andere bekende of vermoede oestrogeenafhankelijke neoplasie
- Niet-gediagnosticeerde abnormale genitale bloeding
- Cholestatische geelzucht van zwangerschap of geelzucht bij eerder pilgebruik
- Leveradenomen of carcinomen
- Bekende of vermoede zwangerschap
KLINISCHE FARMACOLOGIE
Orale combinatieanticonceptiva werken door onderdrukking van gonadotropines. Hoewel het primaire mechanisme van deze actie remming van de ovulatie is, omvatten andere veranderingen veranderingen in het baarmoederhalsslijm (waardoor het moeilijker wordt om sperma in de baarmoeder te krijgen) en het endometrium (waardoor de kans op implantatie wordt verminderd).
Zowel receptorbindingsonderzoeken als dierproeven hebben aangetoond dat etonogestrel, de biologisch actieve metaboliet van desogestrel, een hoge progestationele activiteit combineert met minimale intrinsieke androgeniteit (91,92). De relevantie van deze laatste bevinding bij mensen is niet bekend.
Farmacokinetiek
Absorptie
Desogestrel wordt snel en bijna volledig geabsorbeerd en omgezet in etonogestrel, de biologisch actieve metaboliet ervan. Na orale toediening is de relatieve biologische beschikbaarheid van desogestrel in vergelijking met een oplossing, gemeten aan de hand van serumspiegels van etonogestrel, ongeveer 100%. Mircette® (desogestrel / ethinylestradiol en ethinylestradiol) Tabletten bieden twee verschillende regimes van ethinylestradiol; 0,02 mg in de combinatietablet [wit] en 0,01 mg in de gele tablet. Ethinylestradiol wordt snel en bijna volledig geabsorbeerd. Na een enkele dosis Mircette® combinatietablet [wit] is de relatieve biologische beschikbaarheid van ethinylestradiol ongeveer 93%, terwijl de relatieve biologische beschikbaarheid van de 0,01 mg tablet [geel] 99% is. Het effect van voedsel op de biologische beschikbaarheid van Mircette®-tabletten na orale toediening is niet onderzocht.
De farmacokinetiek van etonogestrel en ethinylestradiol na toediening van meerdere doses Mircette®-tabletten werd bepaald tijdens de derde cyclus bij 17 proefpersonen. Plasmaconcentraties van etonogestrel en ethinylestradiol bereikten de steady-state op dag 21. De AUC(0-24) voor etonogestrel bij steady-state op dag 21 was ongeveer 2,2 keer hoger dan de AUC(0-24) op dag 1 van de derde cyclus . De farmacokinetische parameters van etonogestrel en ethinylestradiol tijdens de derde cyclus na toediening van meerdere doses Mircette®-tabletten zijn samengevat in Tabel I.
TABEL I: GEMIDDELDE (SD) FARMACOKINETISCHE PARAMETERS VAN Mircette® OVER EEN DOSEERPERIODE VAN 28 DAGEN IN DE DERDE CYCLUS (n=17).
Verdeling
Etonogestrel, de actieve metaboliet van desogestrel, bleek voor 99% aan eiwit gebonden te zijn, voornamelijk aan geslachtshormoonbindend globuline (SHBG). Ethinylestradiol is voor ongeveer 98,3% gebonden, voornamelijk aan plasma-albumine. Ethinylestradiol bindt niet aan SHBG, maar induceert SHBG-synthese. Desogestrel, in combinatie met ethinylestradiol, gaat de door oestrogeen geïnduceerde toename van SHBG niet tegen, wat resulteert in lagere serumspiegels van vrij testosteron (96-99).
Metabolisme
Desogestrel:
Desogestrel wordt snel en volledig gemetaboliseerd door hydroxylering in het darmslijmvlies en gaat als eerste door de lever naar etonogestrel. Andere metabolieten (dwz 3α-OH-desogestrel, 3β-OHdesogestrel en 3α-OH-5α-H-desogestrel) zonder farmacologische werking zijn ook geïdentificeerd en deze metabolieten kunnen glucuronide- en sulfaatconjugatie ondergaan.
Ethinylestradiol:
Ethinylestradiol is onderhevig aan een aanzienlijke mate van presystemische conjugatie (fase II-metabolisme). Ethinylestradiol ontsnapt uit de darmwandconjugatie ondergaat fase I-metabolisme en leverconjugatie (fase II-metabolisme). De belangrijkste fase I-metabolieten zijn 2-OH-ethinylestradiol en 2-methoxy-ethinylestradiol. Sulfaat- en glucuronideconjugaten van zowel ethinylestradiol als fase I-metabolieten, die worden uitgescheiden in de gal, kunnen enterohepatische circulatie ondergaan.
uitscheiding
Etonogestrel en ethinylestradiol worden uitgescheiden in de urine, gal en ontlasting. Bij steady state, op dag 21, is de eliminatiehalfwaardetijd van etonogestrel 27,8 ± 7,2 uur en de eliminatiehalfwaardetijd van ethinylestradiol voor de combinatietablet is 23,9 ± 25,5 uur. Voor de 0,01 mg ethinylestradiol-tablet [geel] is de eliminatiehalfwaardetijd bij steady-state, dag 28, 18,9 ± 8,3 uur.
Speciale populaties
Ras
Er is geen informatie om het effect van ras op de farmacokinetiek van Mircette® (desogestrel / ethinylestradiol en ethinylestradiol) tabletten te bepalen.
Leverinsufficiëntie
Er zijn geen formele onderzoeken uitgevoerd om het effect van leverziekte op de beschikbaarheid van Mircette® te evalueren.
Nierinsufficiëntie
Er zijn geen formele onderzoeken uitgevoerd om het effect van nierziekte op de beschikbaarheid van Mircette® te evalueren.
Geneesmiddel-geneesmiddelinteracties
In de literatuur zijn interacties tussen desogestrel/ethinylestradiol en andere geneesmiddelen gemeld. Er zijn geen formele onderzoeken naar geneesmiddelinteracties uitgevoerd (zie: PREVENTIEVE MAATREGELEN sectie).
REFERENTIES
90. Godsland, ik et al. De effecten van verschillende formuleringen van orale anticonceptiva op het metabolisme van lipiden en koolhydraten. N Engl J Med 1990; 323:1375–81.
91. Kloosterboer, HJ et al. Selectiviteit in progesteron- en androgeenreceptorbinding van progestagenen die worden gebruikt bij orale anticonceptie. Anticonceptie, 1988; 38: 325-32.
92. Van der Vies, J en de Visser, J. Endocrinologische studies met desogestrel. Arzneim. Forsch./Drug Res., 1983; 33(l),2:231–6.
96. Cullberg, G et al. Effecten van een laaggedoseerde combinatie van desogestrel-ethinylestradiol op hirsutisme, androgenen en geslachtshormoonbindend globuline bij vrouwen met een polycysteus ovariumsyndroom. Acta Obstet Gynacol Scand, 1985; 64:195-202.
97. Jung-Hoffmann, C en Kuhl, H. Uiteenlopende effecten van twee laaggedoseerde orale anticonceptiva op geslachtshormoonbindend globuline en vrij testosteron. AJOG, 1987; 156: 199-203.
98. Hammond, G et al. Serumsteroïdebindende eiwitconcentraties, distributie van progestagenen en biologische beschikbaarheid van testosteron tijdens behandeling met anticonceptiva die desogestrel of levonorgestrel bevatten. vruchtbaar. Steril., 1984; 42:44-51.
99. Palatsi, R et al. Serum totaal en ongebonden testosteron en geslachtshormoon bindend globuline (SHBG) bij vrouwelijke acnepatiënten die werden behandeld met twee verschillende orale anticonceptiva. Acta Derm Venereol, 1984; 64:517-23.
PATIËNT INFORMATIE
Mircette ® (desogestrel/ethinylestradiol en ethinylestradiol) Tabletten
Dit product is (zoals alle orale anticonceptiva) bedoeld om zwangerschap te voorkomen. Het biedt geen bescherming tegen hiv-infectie (aids) en andere seksueel overdraagbare aandoeningen.
LET OP: Deze etikettering wordt van tijd tot tijd herzien als belangrijke nieuwe medische informatie beschikbaar komt. Lees daarom deze etikettering zorgvuldig door.
OMSCHRIJVING
Het volgende orale anticonceptiemiddel bevat een combinatie van een progestageen en oestrogeen, de twee soorten vrouwelijke hormonen:
Elke witte tablet bevat 0,15 mg desogestrel en 0,02 mg ethinylestradiol. Elke lichtgroene tablet bevat inerte ingrediënten en elke gele tablet bevat 0,01 mg ethinylestradiol.
INVOERING
Elke vrouw die overweegt om orale anticonceptiva (de anticonceptiepil of de pil) te gebruiken, moet de voordelen en risico's van het gebruik van deze vorm van anticonceptie begrijpen. Deze bijsluiter zal u veel van de informatie geven die u nodig heeft om deze beslissing te nemen en zal u ook helpen te bepalen of u een risico loopt om een van de ernstige bijwerkingen van de pil te krijgen. Het zal u vertellen hoe u de pil op de juiste manier moet gebruiken, zodat deze zo effectief mogelijk zal zijn. Deze bijsluiter is echter geen vervanging voor een zorgvuldig overleg tussen u en uw arts of zorgverlener. U dient de informatie in deze bijsluiter met hem of haar te bespreken, zowel wanneer u voor het eerst met de pil begint als tijdens uw nieuwe bezoeken. U dient ook het advies van uw arts of zorgverlener op te volgen met betrekking tot regelmatige controles terwijl u aan de pil bent.
DOELTREFFENDHEID VAN ORALE CONTRACEPTIVA
Orale anticonceptiva of "anticonceptiepillen" of "de pil" worden gebruikt om zwangerschap te voorkomen en zijn effectiever dan andere niet-chirurgische anticonceptiemethoden. Bij een juiste inname is de kans om zwanger te worden minder dan 1% (1 zwangerschap per 100 vrouwen per gebruiksjaar) bij perfect gebruik, zonder pillen te missen. Typische uitvalpercentages zijn eigenlijk 5% per jaar. De kans om zwanger te worden neemt toe met elke vergeten pil tijdens een menstruatiecyclus.
Ter vergelijking: de typische faalpercentages voor andere anticonceptiemethoden tijdens het eerste jaar van gebruik zijn als volgt:
WIE MOET GEEN ORALE CONTRACEPTIVA NEMEN?
Het roken van sigaretten verhoogt het risico op ernstige cardiovasculaire bijwerkingen van het gebruik van orale anticonceptiva. Dit risico neemt toe met de leeftijd en bij zwaar roken (15 of meer sigaretten per dag) en is behoorlijk uitgesproken bij vrouwen ouder dan 35 jaar. Vrouwen die orale anticonceptiva gebruiken, wordt sterk aangeraden niet te roken.
Sommige vrouwen mogen de pil niet gebruiken. U mag bijvoorbeeld de pil niet innemen als u zwanger bent of denkt zwanger te zijn. U mag de pil ook niet gebruiken als u een van de volgende aandoeningen heeft:
- Een voorgeschiedenis van een hartaanval of beroerte
- Bloedstolsels in de benen (tromboflebitis), longen (longembolie) of ogen
- Een voorgeschiedenis van bloedstolsels in de diepe aderen van uw benen
- Pijn op de borst (angina pectoris)
- Bekende of vermoede borstkanker of kanker van het baarmoederslijmvlies, baarmoederhals of vagina
- Onverklaarbare vaginale bloedingen (totdat een diagnose wordt gesteld door uw arts)
- Geel worden van het oogwit of van de huid (geelzucht) tijdens de zwangerschap of tijdens eerder gebruik van de pil
- Levertumor (goedaardig of kankerachtig)
- Bekende of vermoede zwangerschap.
Vertel het uw arts of zorgverlener als u ooit een van deze aandoeningen heeft gehad. Uw arts of zorgverlener kan een andere anticonceptiemethode aanbevelen.
ANDERE OVERWEGINGEN ALVORENS ORALE CONTRACEPTIVA IN TE NEMEN
Vertel het uw arts of zorgverlener als u:
- Borstknobbeltjes, fibrocystische ziekte van de borst, een abnormale borströntgenfoto of mammogram
- suikerziekte
- Verhoogde cholesterol of triglyceriden
- Hoge bloeddruk
- Migraine of andere hoofdpijn of epilepsie
- Mentale depressie
- Galblaas-, hart- of nierziekte
- Geschiedenis van schaarse of onregelmatige menstruatie.
Vrouwen met een van deze aandoeningen moeten vaak door hun arts of zorgverlener worden gecontroleerd als ze ervoor kiezen om orale anticonceptiva te gebruiken.
Zorg er ook voor dat u uw arts of zorgverlener op de hoogte stelt als u rookt of medicijnen gebruikt.
RISICO'S VAN HET GEBRUIK VAN ORALE CONTRACEPTIVA
1. Risico op het ontwikkelen van bloedstolsels
Bloedstolsels en verstopping van bloedvaten zijn een van de ernstigste bijwerkingen van het gebruik van orale anticonceptiva en kunnen de dood of ernstige invaliditeit veroorzaken. Met name een stolsel in het been kan tromboflebitis veroorzaken en een stolsel dat naar de longen gaat, kan een plotselinge verstopping veroorzaken van het bloedvat naar de longen. De risico's van deze bijwerkingen kunnen groter zijn bij orale anticonceptiva die desogestrel bevatten, zoals Mircette®, dan bij bepaalde andere pillen met een lage dosis. Zelden komen stolsels voor in de bloedvaten van het oog en kunnen blindheid, dubbelzien of verminderd gezichtsvermogen veroorzaken.
Als u orale anticonceptiva gebruikt en een electieve operatie moet ondergaan, in bed moet blijven voor een langdurige ziekte of onlangs bevallen bent, loopt u mogelijk het risico bloedstolsels te ontwikkelen. U dient uw arts of zorgverlener te raadplegen over het stoppen van orale anticonceptiva drie tot vier weken voor de operatie en het niet gebruiken van orale anticonceptiva gedurende twee weken na de operatie of tijdens bedrust. U mag ook geen orale anticonceptiva gebruiken kort na de bevalling. Het is raadzaam om minimaal vier weken na de bevalling te wachten als u geen borstvoeding geeft of vier weken na een abortus in het tweede trimester. Als u borstvoeding geeft, moet u wachten tot u uw kind heeft gespeend voordat u de pil gebruikt (zie: Borstvoeding ALGEMENE VOORZORGSMAATREGELEN ).
Het risico op aandoeningen van de bloedsomloop bij gebruikers van orale anticonceptiva kan hoger zijn bij gebruiksters van pillen met een hoge dosis en kan groter zijn bij een langere duur van het gebruik van orale anticonceptiva. Bovendien kunnen sommige van deze verhoogde risico's nog een aantal jaren aanhouden na het stoppen met orale anticonceptiva. Het risico op veneuze trombo-embolische aandoeningen geassocieerd met orale anticonceptiva neemt niet toe met de duur van het gebruik en verdwijnt nadat het gebruik van de pil is gestopt. Het risico op abnormale bloedstolling neemt toe met de leeftijd bij zowel gebruikers als niet-gebruikers van orale anticonceptiva, maar het verhoogde risico van het orale anticonceptivum lijkt op alle leeftijden aanwezig te zijn. Voor vrouwen in de leeftijd van 20 tot 44 jaar wordt geschat dat jaarlijks ongeveer 1 op de 2.000 die orale anticonceptiva gebruiken, in het ziekenhuis worden opgenomen vanwege abnormale stolling. Onder niet-gebruikers in dezelfde leeftijdsgroep zou elk jaar ongeveer 1 op 20.000 in het ziekenhuis worden opgenomen. Voor gebruikers van orale anticonceptiva in het algemeen wordt geschat dat bij vrouwen in de leeftijd van 15 tot 34 jaar het risico op overlijden als gevolg van een stoornis in de bloedsomloop ongeveer 1 op 12.000 per jaar is, terwijl voor niet-gebruiksters het percentage ongeveer 1 op 50.000 is per jaar. In de leeftijdsgroep van 35 tot 44 jaar wordt het risico geschat op ongeveer 1 op 2500 per jaar voor gebruikers van orale anticonceptiva en ongeveer 1 op 10.000 per jaar voor niet-gebruikers.
2. Hartaanvallen en beroertes
Orale anticonceptiva kunnen de neiging tot het ontwikkelen van beroertes (verstopping of breuk van bloedvaten in de hersenen) en angina pectoris en hartaanvallen (verstopping van bloedvaten in het hart) vergroten. Elk van deze aandoeningen kan de dood of ernstige invaliditeit veroorzaken.
Roken vergroot de kans op hartaanvallen en beroertes aanzienlijk. Bovendien vergroten roken en het gebruik van orale anticonceptiva de kans op het ontwikkelen en overlijden aan hartaandoeningen aanzienlijk.
3. Galblaasziekte
Gebruikers van orale anticonceptiva hebben waarschijnlijk een groter risico op galblaasaandoeningen dan niet-gebruikers, hoewel dit risico verband kan houden met pillen die hoge doses oestrogenen bevatten.
4. Levertumoren
In zeldzame gevallen kunnen orale anticonceptiva goedaardige maar gevaarlijke levertumoren veroorzaken. Deze goedaardige levertumoren kunnen scheuren en fatale inwendige bloedingen veroorzaken. Daarnaast is in twee onderzoeken een mogelijk maar niet definitief verband gevonden met de pil en leverkankers, waarbij enkele vrouwen die deze zeer zeldzame vormen van kanker ontwikkelden, langdurig orale anticonceptiva gebruikten. Leverkanker is echter uiterst zeldzaam. De kans op het ontwikkelen van leverkanker door het gebruik van de pil is dus nog zeldzamer.
5. Kanker van de voortplantingsorganen en borsten
Er is een conflict tussen studies over borstkanker en het gebruik van orale anticonceptiva. Sommige onderzoeken hebben een verhoogd risico op het ontwikkelen van borstkanker gemeld, vooral op jongere leeftijd. Dit verhoogde risico lijkt verband te houden met de gebruiksduur. De meeste onderzoeken hebben geen algemene toename van het risico op het ontwikkelen van borstkanker gevonden.
Sommige onderzoeken hebben een toename van de incidentie van baarmoederhalskanker gevonden bij vrouwen die orale anticonceptiva gebruiken. Deze bevinding kan echter verband houden met andere factoren dan het gebruik van orale anticonceptiva. Er is onvoldoende bewijs om de mogelijkheid uit te sluiten dat pillen dergelijke vormen van kanker kunnen veroorzaken.
GESCHAT RISICO VAN OVERLIJDEN DOOR EEN GEBOORTEBEPERKINGSMETHODE OF ZWANGERSCHAP
Alle methoden van anticonceptie en zwangerschap gaan gepaard met een risico op het ontwikkelen van bepaalde ziekten die kunnen leiden tot invaliditeit of overlijden. Een schatting van het aantal sterfgevallen als gevolg van verschillende methoden van anticonceptie en zwangerschap is berekend en wordt weergegeven in de volgende tabel.
JAARLIJKS AANTAL GEBOORTEGERELATEERDE OF METHODE-GERELATEERDE OVERLIJDEN IN VERBAND MET DE CONTROLE VAN DE VRUCHTBAARHEID PER 100.000 NIET-STERIELE VROUWEN, VOLGENS DE METHODE VAN DE VRUCHTBAARHEIDSCONTROLE VOLGENS LEEFTIJD
In de bovenstaande tabel is het risico op overlijden door elke anticonceptiemethode kleiner dan het risico op een bevalling, behalve voor gebruikers van orale anticonceptiva ouder dan 35 jaar die roken en gebruikers van pillen ouder dan 40 jaar, zelfs als ze niet roken. In de tabel is te zien dat bij vrouwen van 15 tot 39 jaar het risico op overlijden het hoogst was bij zwangerschap (7 tot 26 sterfgevallen per 100.000 vrouwen, afhankelijk van leeftijd). Onder pilgebruikers die niet roken, is het risico op overlijden altijd lager dan het risico op zwangerschap voor elke leeftijdsgroep, hoewel het risico boven de 40 stijgt tot 32 sterfgevallen per 100.000 vrouwen, vergeleken met 28 op dat moment geassocieerd met zwangerschap. leeftijd. Voor pilgebruikers die roken en ouder zijn dan 35 jaar, is het geschatte aantal sterfgevallen echter groter dan dat van andere anticonceptiemethoden. Als een vrouw ouder is dan 40 jaar en rookt, is haar geschatte risico op overlijden vier keer hoger (117/100.000 vrouwen) dan het geschatte risico van zwangerschap (28/100.000 vrouwen) in die leeftijdsgroep.
De suggestie dat vrouwen boven de 40 die niet roken geen orale anticonceptiva mogen gebruiken, is gebaseerd op informatie uit oudere, hooggedoseerde pillen en op minder selectief gebruik van pillen dan tegenwoordig wordt gedaan. Een adviescommissie van de FDA besprak deze kwestie in 1989 en adviseerde dat de voordelen van het gebruik van orale anticonceptiva door gezonde, niet-rokende vrouwen ouder dan 40 jaar opwegen tegen de mogelijke risico's. Alle vrouwen, vooral oudere vrouwen, worden echter gewaarschuwd om de pil met de laagste dosis te gebruiken die effectief is.
WAARSCHUWINGSSIGNAAL
Als een van deze bijwerkingen optreedt terwijl u orale anticonceptiva gebruikt, neem dan onmiddellijk contact op met uw arts of zorgverlener:
- Scherpe pijn op de borst, bloed ophoesten of plotselinge kortademigheid (wat wijst op een mogelijk stolsel in de long)
- Pijn in de kuit (duidt op een mogelijk stolsel in het been)
- Verpletterende pijn op de borst of zwaarte op de borst (wat wijst op een mogelijke hartaanval)
- Plotselinge ernstige hoofdpijn of braken, duizeligheid of flauwvallen, stoornissen in het gezichtsvermogen of de spraak, zwakte of gevoelloosheid in een arm of been (wat wijst op een mogelijke beroerte)
- Plotseling gedeeltelijk of volledig verlies van het gezichtsvermogen (wat wijst op een mogelijk stolsel in het oog)
- Borstklonten (wat wijst op mogelijke borstkanker of fibrocystische ziekte van de borst; vraag uw arts of zorgverlener om u te laten zien hoe u uw borsten moet onderzoeken)
- Ernstige pijn of gevoeligheid in de maagstreek (wat wijst op een mogelijk gescheurde levertumor)
- Slaapproblemen, zwakte, gebrek aan energie, vermoeidheid of stemmingswisselingen (mogelijk wijzend op een ernstige depressie)
- Geelzucht of geelverkleuring van de huid of oogbollen, vaak gepaard gaande met koorts, vermoeidheid, verlies van eetlust, donkergekleurde urine of lichtgekleurde stoelgang (wat wijst op mogelijke leverproblemen).
BIJWERKINGEN VAN ORALE CONTRACEPTIVA
1. Vaginale bloeding
Onregelmatige vaginale bloedingen of spotting kunnen optreden terwijl u de pillen inneemt. Onregelmatige bloeding kan variëren van een lichte kleuring tussen menstruatieperioden tot doorbraakbloedingen, wat een stroom is die veel lijkt op een normale menstruatie. Onregelmatige bloedingen komen het vaakst voor tijdens de eerste paar maanden van het gebruik van orale anticonceptiva, maar kunnen ook optreden nadat u de pil enige tijd heeft ingenomen. Een dergelijke bloeding kan tijdelijk zijn en duidt meestal niet op ernstige problemen. Het is belangrijk om uw pillen op schema te blijven innemen. Als de bloeding in meer dan één cyclus optreedt of langer dan een paar dagen aanhoudt, neem dan contact op met uw arts of zorgverlener.
2. Contactlenzen
Als u contactlenzen draagt en merkt dat uw gezichtsvermogen verandert of u uw lenzen niet kunt dragen, neem dan contact op met uw arts of zorgverlener.
3. Vloeistofretentie
Orale anticonceptiva kunnen oedeem (vochtophoping) veroorzaken met zwelling van de vingers of enkels en kunnen uw bloeddruk verhogen. Als u vochtretentie ervaart, neem dan contact op met uw arts of zorgverlener.
4. Melasma
Een vlekkerige verdonkering van de huid is mogelijk, vooral van het gezicht.
5. Andere bijwerkingen
Andere bijwerkingen kunnen zijn misselijkheid en braken, verandering in eetlust, hoofdpijn, nervositeit, depressie, duizeligheid, verlies van hoofdhaar, huiduitslag en vaginale infecties.
Als een van deze bijwerkingen u hindert, neem dan contact op met uw arts of zorgverlener.
ALGEMENE VOORZORGSMAATREGELEN
1. Gemiste menstruatie en gebruik van orale anticonceptiva voor of tijdens de vroege zwangerschap
Het kan zijn dat u niet regelmatig menstrueert nadat u een cyclus van pillen heeft ingenomen. Als u uw pillen regelmatig heeft ingenomen en één menstruatieperiode overslaat, ga dan door met het innemen van uw pillen voor de volgende cyclus, maar informeer uw arts of zorgverlener voordat u dit doet. Als u de pillen niet dagelijks volgens de instructies heeft ingenomen en een menstruatie heeft overgeslagen, of als u twee opeenvolgende menstruatieperioden heeft overgeslagen, kunt u zwanger zijn. Neem onmiddellijk contact op met uw arts of zorgverlener om te bepalen of u zwanger bent. Ga niet door met het gebruik van orale anticonceptiva totdat u zeker weet dat u niet zwanger bent, maar blijf een andere anticonceptiemethode gebruiken.
Er is geen sluitend bewijs dat het gebruik van orale anticonceptiva geassocieerd is met een toename van geboorteafwijkingen, wanneer het per ongeluk wordt ingenomen tijdens de vroege zwangerschap. Eerder hadden enkele onderzoeken gemeld dat orale anticonceptiva mogelijk in verband worden gebracht met geboorteafwijkingen, maar deze onderzoeken zijn niet bevestigd. Desalniettemin mogen orale anticonceptiva of andere geneesmiddelen niet worden gebruikt tijdens de zwangerschap, tenzij strikt noodzakelijk en voorgeschreven door uw arts of zorgverlener. U dient uw arts of zorgverlener te raadplegen over de risico's voor uw ongeboren kind van medicatie die tijdens de zwangerschap wordt ingenomen.
2. Tijdens het geven van borstvoeding
Als u borstvoeding geeft, raadpleeg dan uw arts of zorgverlener voordat u met orale anticonceptiva begint. Een deel van het medicijn wordt via de melk aan het kind doorgegeven. Er zijn enkele bijwerkingen op het kind gemeld, waaronder gele verkleuring van de huid (geelzucht) en borstvergroting. Bovendien kunnen orale anticonceptiva de hoeveelheid en kwaliteit van uw melk verminderen. Gebruik indien mogelijk geen orale anticonceptiva tijdens het geven van borstvoeding. U moet een andere anticonceptiemethode gebruiken, aangezien borstvoeding slechts gedeeltelijke bescherming biedt tegen zwangerschap en deze gedeeltelijke bescherming aanzienlijk vermindert naarmate u gedurende langere tijd borstvoeding geeft.
U moet overwegen om pas met orale anticonceptiva te beginnen nadat u uw kind volledig heeft gespeend.
3. Laboratoriumtests
Als u een laboratoriumtest moet ondergaan, vertel dan uw arts of zorgverlener dat u anticonceptiepillen gebruikt. Bepaalde bloedonderzoeken kunnen worden beïnvloed door anticonceptiepillen.
4. Geneesmiddelinteracties
Bepaalde geneesmiddelen kunnen een wisselwerking hebben met anticonceptiepillen om ze minder effectief te maken bij het voorkomen van zwangerschap of om een toename van doorbraakbloedingen te veroorzaken. Dergelijke geneesmiddelen zijn onder meer rifampicine, geneesmiddelen die worden gebruikt voor epilepsie zoals barbituraten (bijvoorbeeld fenobarbital), fenytoïne (Dilantin® is één merk van dit medicijn), fenylbutazon (Butazolidin® is één merk) en mogelijk bepaalde antibiotica. Mogelijk moet u aanvullende anticonceptie gebruiken als u geneesmiddelen gebruikt die orale anticonceptiva minder effectief kunnen maken.
Anticonceptiepillen kunnen een wisselwerking hebben met lamotrigine, een anticonvulsivum dat wordt gebruikt voor epilepsie. Dit kan het risico op aanvallen verhogen, dus het kan zijn dat uw arts de dosis lamotrigine moet aanpassen.
Sommige medicijnen kunnen de anticonceptiepil minder effectief maken, waaronder:
- barbituraten
- Bosentan
- Carbamazepine
- Felbamaat
- Griseofulvin
- Oxcarbazepine
- fenytoïne
- rifampicijn
- Sint-janskruid
- Topiramaat
Zoals met alle geneesmiddelen op recept, moet u uw zorgverlener op de hoogte stellen van alle andere geneesmiddelen en kruidenproducten die u gebruikt. Mogelijk moet u een barrière-anticonceptiemiddel gebruiken wanneer u medicijnen of producten gebruikt die de anticonceptiepil minder effectief kunnen maken.
5. Seksueel overdraagbare aandoeningen
Dit product is (zoals alle orale anticonceptiva) bedoeld om zwangerschap te voorkomen. Het biedt geen bescherming tegen overdracht van hiv (aids) en andere seksueel overdraagbare aandoeningen zoals chlamydia, genitale herpes, genitale wratten, gonorroe, hepatitis B en syfilis.
HOE DE PIL TE NEMEN?
BELANGRIJKE PUNTEN OM TE ONTHOUDEN
VOORDAT U BEGINT MET UW PILLEN:
1. LEES DEZE AANWIJZINGEN ZEKER:
Voordat u begint met het innemen van uw pillen.
Elke keer dat u niet zeker weet wat u moet doen.
2. DE JUISTE MANIER OM DE PIL IN TE NEMEN IS ELKE DAG TEGELIJKERTIJD EEN PIL IN TE NEMEN.
Als u pillen vergeet, kunt u zwanger worden. Dit geldt ook voor het laat beginnen met het pakket.
Hoe meer pillen je mist, hoe groter de kans dat je zwanger wordt.
3. VEEL VROUWEN HEBBEN VLEKKEN OF LICHTE BLOEDINGEN, OF KUNNEN ZICH ZIEK VOELEN IN HUN MAAG TIJDENS DE EERSTE 1 TOT 3 PAKKETTEN PILLEN.
Als u zich misselijk voelt in uw maag, stop dan niet met het innemen van de pil. Het probleem zal meestal verdwijnen. Als het niet weggaat, neem dan contact op met uw arts of zorgverlener.
4. ONTBREKENDE PILLEN KUNNEN OOK SPOTTING OF LICHTE BLOEDING VEROORZAKEN, zelfs als u deze vergeten pillen inhaalt.
Op de dagen dat u 2 pillen slikt om vergeten pillen in te halen, kunt u zich ook een beetje misselijk voelen in uw maag.
5. ALS U, om wat voor reden dan ook, BAKKING OF DIARREE HEEFT, of ALS U SOMMIGE GENEESMIDDELEN INNEEMT, waaronder sommige antibiotica, is het mogelijk dat uw pillen niet zo goed werken.
Gebruik een back-upmethode (zoals condooms, schuim of spons) totdat u contact opneemt met uw arts of zorgverlener.
6. ALS U MOEILIJK HEBT ERIN TE ONTHOUDEN OM DE PIL IN TE NEMEN, overleg dan met uw arts of zorgverlener over hoe u het innemen van de pil gemakkelijker kunt maken of over het gebruik van een andere anticonceptiemethode.
7. ALS U VRAGEN HEBT OF ZEKER BENT OVER DE INFORMATIE IN DEZE BIJSLUITER, neem dan contact op met uw arts of zorgverlener.
VOORDAT U BEGINT MET UW PILLEN
8. BESLIST OP WELKE TIJD VAN DE DAG JE JE PIL WILT NEMEN.
Het is belangrijk om het elke dag op ongeveer hetzelfde tijdstip in te nemen.
8. KIJK NAAR JE PILLENPAKKET: HET HEEFT 28 PILLEN:
Deze verpakking van 28 pillen bevat 26 "actieve" [witte en gele] pillen (met hormonen) en 2 "inactieve" [lichtgroene] pillen (zonder hormonen).
10. VIND OOK:
1) waar op de verpakking om te beginnen met het innemen van de pillen,
2) in welke volgorde de pillen moeten worden ingenomen (volg de pijlen) en
3) de weeknummers zoals weergegeven in onderstaande afbeelding.
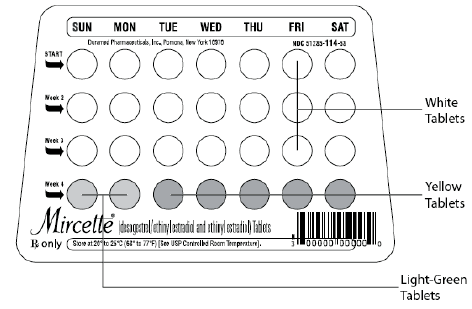
11. ZORG ERVOOR DAT U ALTIJD KLAAR BENT:
EEN ANDER SOORT GEBOORTECONTROLE (zoals condooms, schuim of spons) om te gebruiken als back-up voor het geval u pillen vergeet.
EEN EXTRA, VOL PILLENVERPAKKING.
WANNEER START JE MET HET EERSTE PAKJE PILLEN
U heeft de keuze op welke dag u begint met het innemen van uw eerste pakje pillen. Beslis met uw arts of zorgverlener wat voor u de beste dag is. Kies een tijdstip van de dag dat u gemakkelijk kunt onthouden.
DAG 1 BEGIN
12. Kies de daglabelstrip die begint met de eerste dag van uw menstruatie (dit is de dag waarop u begint te bloeden of spotten, zelfs als het bijna middernacht is wanneer de bloeding begint).
13. Plaats deze dagetiketstrip in de cyclustabletdispenser op het gebied waarop de dagen van de week (beginnend met zondag) zijn gedrukt.
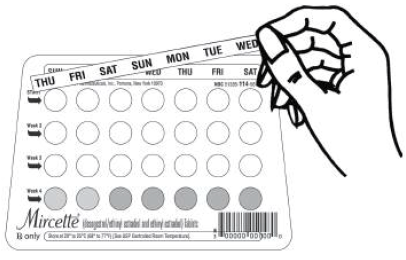
Opmerking: als de eerste dag van je menstruatie een zondag is, kun je stap 1 en 2 overslaan.
14. Neem de eerste "actieve" [witte] pil van de eerste verpakking gedurende de eerste 24 uur van uw menstruatie.
15. U hoeft geen extra anticonceptiemethode te gebruiken, aangezien u aan het begin van uw menstruatie begint met de pil.
ZONDAG BEGIN
16. Neem de eerste "actieve" [witte] pil van de eerste verpakking op de zondag nadat uw menstruatie is begonnen, ook als u nog steeds bloedt. Als uw menstruatie op zondag begint, begin dan dezelfde dag met de verpakking.
17. Gebruik een andere anticonceptiemethode als back-upmethode als u op elk moment seks hebt vanaf de zondag waarop u met uw eerste pakket begint tot de volgende zondag (7 dagen). Condooms, schuim of de spons zijn goede back-upmethoden voor anticonceptie.
WAT TE DOEN TIJDENS DE MAAND?
18. NEEM ELKE DAG EEN PIL TEGELIJKERTIJD TOT DE VERPAKKING LEEG IS.
Sla geen pillen over, zelfs niet als u tussen de maandelijkse menstruaties in spot of bloedt of als u zich misselijk voelt in uw maag (misselijkheid).
Sla geen pillen over, ook niet als je niet vaak seks hebt.
19. WANNEER U EEN VERPAKKING OPMAAKT OF UW PILLENMERK WISSELT:
21 pillen : Wacht 7 dagen om met het volgende pakket te beginnen. In die week zul je waarschijnlijk je menstruatie hebben. Zorg ervoor dat er niet meer dan 7 dagen verstrijken tussen verpakkingen van 21 dagen.
28 pillen : Start de volgende verpakking op de dag na uw laatste pil. Wacht geen dagen tussen de pakjes.
WAT TE DOEN ALS JE PILLEN MIST?
Als u 1 "actieve" [witte] pil MISST:
20. Neem het in zodra u het zich herinnert. Neem de volgende pil op het normale tijdstip. Dit betekent dat u 2 pillen op 1 dag inneemt.
21. U hoeft geen aanvullende anticonceptiemethode te gebruiken als u seks heeft. Als u 2 "actieve" [witte] pillen achter elkaar MIST in WEEK 1 OF WEEK 2 van uw verpakking:
22. Neem 2 pillen op de dag dat u het zich herinnert en 2 pillen de volgende dag.
23. Neem vervolgens 1 pil per dag totdat u klaar bent met de verpakking.
24. U KAN ZWANGER WORDEN als u seks heeft in de 7 dagen nadat u de pil bent vergeten. U MOET een andere anticonceptiemethode gebruiken (zoals condooms, schuim of spons) als back-upmethode voor die 7 dagen.
Als u in WEEK 3 2 "actieve" [witte] pillen op rij MISST:
25. Als je een dag 1 starter bent:
Gooi de rest van de pillendoos weg en begin dezelfde dag met een nieuwe verpakking.
Als je een zondagstarter bent:
Blijf elke dag 1 pil slikken tot zondag.
Gooi op zondag de rest van de verpakking weg en begin dezelfde dag met een nieuwe verpakking met pillen.
26. Het kan zijn dat je deze maand niet ongesteld bent, maar dit wordt wel verwacht. Als u uw menstruatie echter 2 maanden op rij mist, neem dan contact op met uw arts of zorgverlener omdat u mogelijk zwanger bent.
27. U KAN ZWANGER WORDEN als u seks heeft in de 7 dagen nadat u de pil bent vergeten. U MOET een andere anticonceptiemethode gebruiken (zoals condooms, schuim of spons) als back-upmethode voor die 7 dagen.
als jij MISS 3 OF MEER “actieve” [witte] pillen achter elkaar (gedurende de eerste 3 weken):
28. Als je een dag 1 starter bent:
Gooi de rest van de pillendoos weg en begin dezelfde dag met een nieuwe verpakking.
Als je een zondagstarter bent:
Blijf elke dag 1 pil slikken tot zondag.
Gooi op zondag de rest van de verpakking weg en begin dezelfde dag met een nieuwe verpakking met pillen.
29. Het kan zijn dat je deze maand niet ongesteld bent, maar dit wordt wel verwacht. Als u uw menstruatie echter 2 maanden op rij mist, neem dan contact op met uw arts of zorgverlener omdat u mogelijk zwanger bent.
30. U KAN ZWANGER WORDEN als u seks heeft in de 7 dagen nadat u de pil bent vergeten. U MOET een andere anticonceptiemethode gebruiken (zoals condooms, schuim of spons) als back-upmethode voor die 7 dagen.
EEN HERINNERING VOOR DIEGENEN MET EEN 28-DAAGSE PAKKET
Als u een van de 2 [lichtgroene] of 5 [gele] pillen bent vergeten in week 4:
Gooi de pillen die u bent vergeten weg.
Blijf elke dag 1 pil innemen totdat de verpakking leeg is.
U heeft geen back-upmethode nodig.
TOT SLOT, ALS U NOG STEEDS NIET ZEKER BENT WAT U MOET DOEN MET DE PILLEN DIE U HEBT GEMIST
Gebruik een BACK-UP METHODE wanneer je seks hebt.
BLIJF ELKE DAG EEN "ACTIEVE" [WITTE] PIL INNEMEN totdat u uw arts of zorgverlener kunt bereiken.
ZWANGERSCHAP DOOR PILLENSTORING
De incidentie van falen van de pil dat leidt tot zwangerschap is ongeveer één procent (dwz één zwangerschap per 100 vrouwen per jaar) als het elke dag wordt ingenomen zoals voorgeschreven, maar meer typische mislukkingspercentages zijn ongeveer 5%. Als er toch een storing optreedt, is het risico voor de foetus minimaal.
ZWANGERSCHAP NA STOPPEN MET DE PIL
Er kan enige vertraging optreden bij het zwanger worden nadat u bent gestopt met het gebruik van orale anticonceptiva, vooral als u een onregelmatige menstruatiecyclus had voordat u orale anticonceptiva gebruikte. Het kan raadzaam zijn om de bevruchting uit te stellen totdat u regelmatig begint te menstrueren nadat u bent gestopt met het innemen van de pil en zwanger wilt worden.
Er lijkt geen toename te zijn van geboorteafwijkingen bij pasgeboren baby's wanneer de zwangerschap kort na het stoppen met de pil optreedt.
OVERDOSERING
Er zijn geen ernstige bijwerkingen gemeld na inname van grote doses orale anticonceptiva door jonge kinderen. Overdosering kan misselijkheid en onttrekkingsbloedingen bij vrouwen veroorzaken. Neem in geval van overdosering contact op met uw arts, zorgverlener of apotheker.
ANDERE INFORMATIE
Uw arts of zorgverlener zal een medische en familiegeschiedenis afnemen voordat u orale anticonceptiva voorschrijft en u onderzoeken. Het lichamelijk onderzoek kan worden uitgesteld naar een ander moment als u daarom vraagt en uw arts of zorgverlener van mening is dat het verstandig is om dit uit te stellen. U moet minstens één keer per jaar opnieuw worden onderzocht. Breng uw arts of zorgverlener op de hoogte als er een familiegeschiedenis is van een van de aandoeningen die eerder in deze bijsluiter zijn vermeld. Zorg ervoor dat u alle afspraken met uw arts of zorgverlener nakomt, want dit is een tijd om te bepalen of er vroege tekenen zijn van bijwerkingen van het gebruik van orale anticonceptiva.
Gebruik het medicijn niet voor een andere aandoening dan waarvoor het is voorgeschreven. Dit medicijn is speciaal aan u voorgeschreven; geef het niet aan anderen die misschien anticonceptiepillen willen.
GEZONDHEIDSVOORDELEN VAN ORALE CONTRACEPTIVA
Naast het voorkomen van zwangerschap, kan het gebruik van orale combinatieanticonceptiva bepaalde voordelen bieden. Zij zijn:
- menstruatiecycli kunnen regelmatiger worden.
- de bloedstroom tijdens de menstruatie kan lichter zijn en er kan minder ijzer verloren gaan. Daarom is bloedarmoede als gevolg van ijzertekort minder waarschijnlijk.
- pijn of andere symptomen tijdens de menstruatie kunnen minder vaak voorkomen.
- buitenbaarmoederlijke (eileiders) zwangerschap kan minder vaak voorkomen.
- niet-kankerachtige cysten of knobbels in de borst kunnen minder vaak voorkomen.
- acute bekkenontstekingsziekte kan minder vaak voorkomen.
- Het gebruik van orale anticonceptiva kan enige bescherming bieden tegen het ontwikkelen van twee vormen van kanker: kanker van de eierstokken en kanker van het baarmoederslijmvlies.
Als u meer informatie wilt over anticonceptiepillen, vraag dan uw arts, zorgverlener of apotheker om advies. Ze hebben een meer technische bijsluiter genaamd de voorschrijfinformatie die u misschien wilt lezen.
